Какие симптомы сопровождают хронический лейкоз его диагностика и лечение, прогноз жизни для пациентов. Острый лейкоз прогноз жизни у пожилого человека Виды и стадии
Хронический лейкоз – онкологическое заболевание, которое характеризуется медленным развитием. Главным характерным признаком является локализация лейкоцитов преимущественно в костном мозге и крови.
В статье мы подробно расскажем, что это такое – лимфолейкоз, анализ крови, показатели, а также затронем еще ряд важных моментов.
Что представляет собой заболевание?
Хронический лейкоз представляет собой одну из разновидностей рака крови. Ход болезни может продолжаться в течение пятнадцати-двадцати лет. Обычно хронические лейкозы затрагивают пожилых людей, реже – среднего возраста. Еще реже хронический лейкоз наблюдается у детей.
При болезни поражаются следующие белые клетки крови:
- Лимфоциты;
- Гранулоциты.
Главная задача белых клеток – противодействие вирусам, вызывающим заболевания, грибковым и бактериальным инфекциям.
Сейчас различают два типа хронических лейкозов:
- Хронический лимфоцитарный лейкоз;
- Хронический миелоидный лейкоз.
При лейкозах лимфоцитарного типа происходит поражение лимфоцитов. Если ставится диагноз «миелоидный лейкоз», поражение настигло гранулоциты. Задача последних – очищение организма человека не только от болезнетворных микроорганизмов, но и от любых инородных фрагментов и элементов. Гранулоциты поглощают микробы и чужеродные элементы. Лимфоциты вырабатывают специальные антитела для подавления деятельности заражающего фактора.
Лимфоцитарный лейкоз хронического типа характеризуется выработкой незрелых лейкоцитов с пониженным уровнем функциональности. Продуцирование белых клеток нарушается, и организм не может полноценно бороться с инфекцией. Лимфолейкоз и миелолейкоз, картина которых касается и других кровяных клеток – эритроцитов и тромбоцитов.
Первые отвечают за передачу кислорода из легких в органы. Тромбоциты – за фактор свертываемости.
 Лейкоз
Лейкоз Этиология хронического лейкоза
Существует несколько вариантов картины развития хронических лейкозов. Наибольшее развитие у исследователей получила вирусно-генетическая теория.
В ней значительная роль уделяется мутации ряда вирусов, которые, проникая в кровь, способны нарушить функцию кроветворения:
- Герпетические вирусы;
- Вирус Эпштейна-Барра;
- Цитомегаловирус;
- Вирусы гриппа.
Результаты опытов, тестов и исследования показали, что моноцитарный и лимфоцитарный лейкозы в своем развитии имеют зависимость от определенной аномалии, затрагивающей 22-ю пару хромосом.
22-я пара человеческих хромосом получила название «филадельфийская»
Хроническая лейкемия обладает зависимостью от воздействия на организм радиации и ионизирующего излучения (излучение Рентгена). Исследования подтвердили, Что онкологические образования в белых кровяных клетках могут быть вызваны влиянием промышленных отходов и даже от бытовых ядохимикатов.
Настороженность вызывает фактор развития хронических лейкозов из-за приема тех или иных лекарственных препаратов. Некоторые лекарственные средства могут содержать соли золота. К другим группам относятся цитостатики и антибиотики.
Кроме вирусно-генетической существует также иммунная теория.
Она доподлинно подтверждает связь лимфолейкоза со следующими заболеваниями и патологиями иммунитета:
- Гемолитическая анемия аутоиммунного типа;
- Коллагенозы;
- Тромбоцитопения.
При хроническом и при остром лейкозе функциональность утрачивается лейкоцитами. Это грозит организму отсутствием защиты от заражающих факторов, как внешних, так и внутренних.
Как классифицируются хронические лейкозы?
Классификация хронических лейкозов начинается с разделения патологии по принципу преобладающего состава пораженных клеток. Ранее мы выделяли лимфоцитарный и миелоидный хронические лейкозы. Согласно данным, лимфоцитарный лейкоз возникает в два раза чаще, чем миелоидный. Хронический лимфолейкоз чаще проявляется у мужчин, чем у женщин.
Хронический миелоидный лейкоз – это 15% от общего числа заболевших. В процессе повышается число гранулоцитов.
К этой группе белых кровяных клеток относятся:
- Базофилы;
- Нейтрофилы;
- Эозинофилы.
Разновидность того или иного хронического лейкоза выявляется на основании признаков и выраженной симптоматики. В обязательно порядке исследуется картина крови.
Клиническая картина хронического лимфолейкоза
Поскольку симптомы никак не проявляются на начальной стадии, установить ее практически невозможно. Несколько лет больного может ничего не беспокоить.
Обычно исследования назначаются после жалоб на следующие виды недомогания:
- Слабость без каких-либо причин;
- Высокая степень утомляемости;
- Снижение массы тела;
- Излишнюю потливость.
Каждый из этих признаков характерен для начальной стадии развития при хроническом лимфолейкозе. Вторая стадия заболевания развивается на фоне аденопатии и увеличения лимфатических узлов. Редко оба признака проявляются одновременно. Чаще всего встречается именно увеличение лимфоузлов в размерах до десяти сантиметров.
Когда лимфоузлы увеличиваются, человек не испытывает боли или же специфических неприятных ощущений. Язвы и нагноения также не проявляются. Исследование с применением рентгеновского излучения дает возможность выявить увеличения лимфатических узлов на различных участках тела.
Чаще всего воспаляются лимфоузлы, расположенные в подмышках, в паховой и шейных областях.
Когда лимфатические узлы увеличиваются, они могут сдавливать внутренние органы.


Это вызывает такие проявления, как:
- Одышка;
- Болевые ощущения в области живота;
- Венозные отеки.
У некоторых больных происходит увеличение селезенки. Но увеличение носит умеренный характер. Может наблюдаться увеличение размеров и плотности печени.
Во время заболевания в ткани легких, на слизистой желудка, в почках и в сердце появляются специфические лейкемические инфильтраты. Их возникновение сопровождается воспалением и язвами.
Этот фактор становится причиной следующих заболеваний и симптомов:
- Воспаление легких;
- Воспаление кишечника, сопровождающееся диареей и кровотечением;
- Кровь в моче;
- Миокардит.
Подобные разрастания нередко принимаются за новообразования в желудке и ряде других органов.
Для лейколиза характерны проявления на покрове кожи.
Они различаются между собой по составу клеток. Выделяют:
- Лейкемоидные образования;
- Неспецифические разновидности.
Первые – это или лимфомы, или проявления эритродермии. Под лимфомами в данном случае понимаются специфические инфильтраты. По виду лимфомные кожные поражения напоминают проказу. Из-за эритродермии кожа краснеет, чешется и шелушится. К неспецифическим разновидностям кожного поражения следует отнести пузырчатку, лишай опоясывающего типа и ряд других.
Хронический лимфолейкоз в значительной степени снижает показатели иммунитета. Больной страдает от частых инфекционных заражений, которые сопровождаются осложнениями. Если инфекция носит острый характер, она легко меняет спецификацию на хроническую.
На терминальной стадии селезенка значительно увеличивается в размерах. Процесс может сопровождаться инфарктами. Анемия нарастает из-за повторяющихся кровотечений. Этому способствует и угнетение процесса кроветворения. Характер анемии – гемолитический аутоиммунный. Организм начинает активно вырабатывать антитела на свои же тромбоциты и эритроциты. Клетки крови саморазрушаются. Основная причина летального исхода – заражение крови.

Клинические формы
В зависимости от симптоматики различается несколько форм хронического лимфоцитарного лейкоза. Все формы встречаются достаточно часто.
Среди них:
- Доброкачественная форма;
- Костномозговая форма;
- Злокачественная форма;
- Кожная форма;
- Аденопатии локального типа;
- Спленомегалическая форма.
При доброкачественном течении увеличение лимфоузлов и селезенки носит умеренный характер. Число тромбоцитов и эритроцитов не меняется. Инфекционные осложнения проявляются достаточно редко.
У молодых пациентов чаще всего наблюдается злокачественная форма лимфолейкоза. Течение заболевания происходит стремительно и тяжело.
Размер воспалений лимфатических узлов – значительный. Воспаления могут объединяться между собой. Заражение носителями инфекций приводит к сепсису.
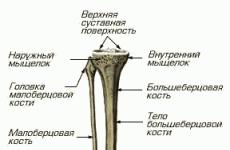
 Расположение лимфоузлов у человека
Расположение лимфоузлов у человека Костномозговая форма характеризуется резким нарушением функции кроветворения в костных тканях мозга. Селезенка и лимфатические узлы не воспаляются. Одновременно с нарушением кроветворения появляется анемия, а вслед за ней – тромбоцитопения.
При кожной форме на теле появляются многочисленные лимфомы. Увеличивается объем Т-лимфоцитов. Лейкоцитарная формула – 35%. Для локальных аденопатий характерны увеличения шейных, брюшных и загрудинных лимфоузлов, а симптоматика будет зависеть от того, где именно сосредоточено поражение.
Картина крови
Число лейкоцитов может достичь показателя 100х10 9 /л. Бласты при тяжелом течении могут достигать 60%. Причина этого заключается в процентном соотношении лимфоцитарных клеток и нейтрофилов, когда 10% лимфобластов приходится на зрелые лимфоциты.
Существуют формы лимфолейкоза, когда гемограмма не меняется
При рассмотрении крови через микроскоп возможно обнаружить массу специфических клеток. Это тени, или клетки Боткина-Гумпрехта. Тени отмечаются при протекании аутоиммунных процессов . Для костного мозга характерно полное замещение процесса кроветворения клетками крови лимфоцитарного типа. Гамма-глобулиновая часть белков снижается.
Клиническая картина хронического миелолейкоза
Хронический миелолейкоз, в отличие от лимфолейкоза, возникает в раннем возрасте. Обычно возраст пациентов находится в промежутке от тридцати до пятидесяти лет. Возраст одного из десяти заболевших не достигает двадцати лет.
В отличие от лимфолейкоза, миелолейкоз в начальной стадии обнаруживается с большей вероятностью.
Первые признаки болезни на первых этапах развития патологии более заметны:

Боли в подреберье возникают из-за растяжения селезеночной капсулы вследствие увеличения органа.
Радикулитные болезненные ощущения в большинстве случаев сопровождаются неврологическими признаками. Реже – нарушениями периферической нервной системы. Высокая температура может наблюдаться в течение продолжительного времени.
Когда хронический миелолейкоз начинает прогрессировать, вместе с ним обостряются симптомы. Боли в подреберье из тупых могут превратиться в острые. Часто больной чувствует отдачу в низ живота, левое плечо.
Повышается АД. Причина этого заключается в том, что вокруг увеличенной селезенки воспаляются ткани разного типа, а также в том, что развивается инфаркт. При такой симптоматике слышен звук трения в месте, где находится селезенка.
Лимфоузлы растут в подмышках, в паху и на шее. Отличие этого процесса при миелолейкозе от аналогичного при лимфолейкозе – в плотности увеличений.
Инфильтраты лейкемического типа могут образовываться:
- В ЖКТ;
- В мочеполовых органах;
- В области гортани и небных миндалин;
- В ткани легких.
При локализации инфильтратов в ЖКТ больной теряет аппетит. Диарея сопровождается кровяными выделениями. Часто возникает отрыжка.
Если инфильтраты поражают мочеполовую систему, то мочеиспускание будет проходить с кровяными выделениями. У женщин образуются кровотечения в матке . Заметна дисфункция гормонального баланса и полового цикла.
Инфильтраты редко проникают в легкие. Если это случается, тогда симптомы будут напоминать по своим характеристикам очаговую пневмонию.
При всех перечисленных признаках температура тела находится в субфебрильном диапазоне. Когда она быстро повышается, это означает, что в процесс включилась инфекция. Инфильтраты в этот момент испытывают некротические и язвенные изменения. Развивается заражение крови.
Объективным для дифференциальной диагностики симптомом следует назвать боль в костях, наблюдаемая у половины из общего числа больных. Причина боли заключается в поражении инфильтратами суставных сумок. Одновременно с этим воспаляются ткани вокруг суставов.
Возникает сильная боль в зубах, и после удаления больного зуба или нескольких образуется обильное и продолжительное кровотечение.
Это называется лейкемический периодонтит, который позволяет диагностировать острый и хронический миелолейкоз. Далее мы немного затронем отличия острого протекания от ремиссии.
Картина крови
 Гемограмма при миелолейкозе на первых стадиях может продемонстрировать лейкоцитоз. Обнаружение становится возможным за счет того, что в крови начинают преобладать нейтрофилы.
Гемограмма при миелолейкозе на первых стадиях может продемонстрировать лейкоцитоз. Обнаружение становится возможным за счет того, что в крови начинают преобладать нейтрофилы.
Пятипроцентная базофилия наблюдается у четверти больных хроническим лейкозом данной формы.
Надежным симптомом для дифференциального диагноза становится возрастание объема эозинофилов и базофилов, что позволяет выявить наличие миелоцитов.
Выраженная стадия заболевания характеризуется достижением лейкоцитозом количества от восьмидесяти до ста пятидесяти тысяч клеток. Миелобласты в периферической крови занимают около 5%, тогда как число миелоцитов может достигнуть 30-40%,
Число бластов будет расти и в течение терминального течения миелолейкоза. Это же касается и тромбоцитов.
Особенности
Хронический миелолейкоз характеризуется особым течением при миеломоноцитарной форме. Здесь увеличивается количество моноцитов в периферической крови и в костном мозге.
Одновременно с этим объем лейкоцитов будет находиться в пределах нормы, но может наблюдаться незначительный лейкоцитоз. Чуть менее трети будут составлять миелоциты.
Главное клиническое проявление болезни – это малокровие. Необходима тщательная дифференциальная диагностика, поскольку моноцитоз может быть симптомом ряда других заболеваний и патологий, в том числе и онкологических.
Наиболее объективная симптоматика для диагностики миеломоноцитарной формы – это болезненная мегалоспления и ощущения слабости, причиной которой является анемия.
При такой форме хронического миелолейкоза не наблюдается увеличения ни печени, ни лимфатических узлов.
Диагностика хронических лейкозов
Диагностика начинается с подробного изучения гемограммы пациента. Если имеются подозрения на хронический лейкоз любого типа, тогда больной направляется на прием к гематологу. В предыдущих разделах мы упоминали о наиболее объективных признаках каждого из них.
Анемия, наличие миелобластов и гранулоцитов, увеличение объема бластов на одну пятую часть – признаки миелоидного хронического лейкоза.
Тени Боткина-Гупрехта, лимфобласты, лимфо- и лейкоцитоз – как гематологические симптомы для лимфоидного хронического лейкоза. Какая именно форма хронического лейкоза имеет место, можно сказать только после окончательной диагностики.
Если анализ крови – это первичная диагностическая процедура, то применяются и более информативные способы диагностики:

Пункция необходима, если требуется изучение состава костного мозга. Обычно такая необходимость возникает, если формула меняется слишком резко.
УЗИ, чтобы понять, увеличены ли печень, лимфатические узлы и селезенка. Лимфоузлы, расположенные за грудиной, наиболее отчетливо видны на рентгеновских снимках. Магниторезонансная томография дает возможность увидеть, насколько велики узлы в районах внутренних органов. Также может быть назначена биохимия для некоторых уточнений.
Лечение
Назначать определенную терапию на стадии до проявления клинических симптомов не имеет смысла, поскольку нельзя точно сказать, болезнь проходит или нет. Но в этом случае назначается общий режим, который подразумевает исключение вредных привычек, чрезмерной физической нагрузки . Важная терапевтическая мера при хроническом лейкозе – специальное питание с содержанием белков, отсутствием жиров. В рационе в большом количестве присутствуют фрукты и овощи.
Химиотерапия обязательно потребуется, когда клиническая картина становится явной.
Интенсивность бластного формообразования снижается после применения следующих препаратов:
- Гидроксимочевина;
- Миелосан;
- Циклофосфан;
- Хлорбутил.
Терапия включает в себя процедуру облучения лимфатических узлов, селезенки и кожного покрова. Облучение служит ингибитором развития болезни.
В ряде случаев осуществляется пересадка костного мозга, что приводит в норму процессы кроветворения. Если имеет место анемия, потребуется переливание эритроцитарной массы.
Высокие дозы гормональных препаратов и лечение симптомов назначаются только в терминальной стадии.
Прогноз
Определенный прогноз жизни имеет право на существование только после выявления реакции пациента на терапию. Хронические лейкозы могут обостряться и находиться в стадии ремиссии. Если течение болезни благоприятное, то можно рассчитывать на жизнь в течение еще четверти века.
Если выявлены осложнения инфекционного характера, в этом случае продолжительность жизни не будет превышать трехлетний порог. Средние сроки составляют от трех до пяти лет. Реже – до пятнадцати лет.
Прогноз заведомо не будет благоприятным, если значительно увеличивается или снижается число тромбоцитов. Другой вариант – высокие показатели общего лейкоцитоза, а также существенное увеличение объема печени и селезенки.
Несмотря на то, что хронический лейкоз любого типа и любой формы не излечим, современные средства дают возможность продлить жизнь пациентов и сохранить трудоспособность.
Видео: Острый лейкоз. Рак крови.
На самом деле лейкоз в последнее время стал все больше поражать именно взрослое население. И сейчас около 75 % всех заболевших старше 40 лет. Ежегодно по всему миру данным заболеванием болеют более 280 000 человек, а умирают приблизительно 190 000. С каждым годом появляются все новые способы и типы лечения, которые уменьшили процент смертности.
Лейкоз крови или как ее еще называют лейкемия — это онкологическое заболевание, патологический процесс которого поражает кроветворную систему, находящуюся в костном мозге. При этом в крови начинает увеличиваться количество незрелых и мутированных лейкоцитов. В простонародье эту болезнь еще называют белокровием. Разделяют острый и хронический лейкоз.
Обычно частота этим заболеванием растет у более взрослых людей старше 55-60 лет. Чаще всего пожилые люди болеют острым миелобластным лейкозом. Более молодые, на 10-20 лет, страдают уже хронической лимфобластной патологией. Для лиц старше 70 лет, обычно характерна другая форма рака крови — миелобластным лейкозоз.
Если брать детей, то у них встречается одна из самых опасных видов онкологии крови — острый лимфобластный лейкоз и чаще ею белеют мальчишки от 2 до 5 лет. Острая форма миелобластного лейкоза уже имеет 27 % от всех онкологических заболеваний среди детей и ими болеют детки от 1 до 3 лет. И чаще всего прогноз очень неутешительный, так как болезнь очень агрессивная и быстро протекает.
Хронический
Причины возникновения
Ученые, медики до сих пор спорят, что именно влияет на возникновение раковых и злокачественных клеток. Но большинство докторов уже на пути открытия, так как большинство считают, что как острая, так и хроническая форма лейкоза возникает в результате патологии на уровне хромосом внутри клеток.
Недавно ученые открыли так называемую «филадельфийскую хромосому», которая находится в костном мозге и может привести к раку крови — мутации клеток красного костного мозга. Но как показали исследования, данная хромосома становится приобретенной в течение жизни человека, то есть ее нельзя получить от родителей.
Острый миелобластный лейкоз появляется у людей с синдромами Блума, Дауна, при Анемии Фанкони и у пациентов с синдромом Вискотта-Олдрича. Давайте поподробнее рассмотрим все остальные факторы, которые могут влиять на возникновение этой болезни:

- Курение. Дым от сигарет содержит в себе огромное количество химических реагентов, которые напрямую влияют на клетки крови при вдыхании.
- Алкоголь и питание. Один из эндогенных факторов, которые влияют на весь организм и на каждую клетку. У людей с плохим питание и проблемами с алкоголем риск возникновения рака любого класса, повышается в полтора раза.
- Работа с опасными химическими реагентами. У людей, которые работают на заводе, в лабораториях, с пластиком, бензином или другими нефтяными продуктами, шанс заболеть увеличивается.
- Химиотерапия и Радиотерапия. Бывает, что при лечении опухоли возникают осложнения и появляется другой рак.
- Иммунный дефицит . Любые болезни, которые ослабляют иммунитет, могут привести к раку.
- Генетика. У детей, чьи родители болели лейкозом, шанс заболеть выше чем у обычного ребенка. Таких людей обычно вносят в группу риска, и они должны ежегодно проходить необходимые обследования.
Если говорить проще, то сначала происходит какое-то внешнее или внутреннее воздействие на клетку. Потом внутри на хромосомном уровне, она меняется и мутируют. После деления этой клетки, их становится больше. При мутации программа деления ломается, сами клеточки начинают делиться быстрее. Так же ломается программа смерти, и в итоге они становятся бессмертными. И все это происходит в тканях в красном костном мозге, которые воспроизводит клетки крови.
В итоге сама опухоль начинает вырабатывать недоразвитые лейкоциты, которые просто заполняют всю кровь. Они мешают работе эритроцитов и тромбоцитов. А позже красных кровяных клеток становится в разы меньше.
Симптоматика в первую очередь зависит от вида лейкоза и стадии самого рака. Понятно, что на более поздних стадиях симптомы более яркие и проявляются сильнее. Плюс могут появляться и другие симптомы болезни. Общие признаки лейкоза у взрослых:

- Боли в костях и мышцах.
- Лимфатические узлы по всему телу сильно увеличиваются и при надавливании болят.
- Больной чаще начинает болеть обычным простудными, вирусными заболеваниями — из-за ухудшения состояния иммунной системы.
- Из-за поражения инфекциями — повышенная температура, появляется озноб.
- Резкая потеря веса до 10-15 кг у взрослого.
- Потеря аппетита.
- Слабость и быстрая усталость.
- Постоянно хочется спать.
- Кровотечения долго не останавливаются и раны на теле плохо заживают.
- Боли в ногах.
- Синяки на теле.
- У взрослых женщин могут появляться кровотечения из влагалища.
Первые симптомы
Проблема в том, что на начальном этапе болезнь слабо себя проявляет, а больной думает, что это обычная болезнь. Из-за чего идет потеря времени. Первые симптомы лейкоза у взрослых:
- Увеличение размеров печени и селезенки.
- Можно заметить небольшое вздутие живота.
- Появление сыпи, красных пятен на теле.
- Могут появляться кровоподтеки.
- Симптоматика схожа с простудой.
- Небольшое головокружение.
- Боли в суставах.
- Общее недомогание.
Первые признаки лейкоза не такие яркие, поэтому в первую очередь нужно обратить внимание на резкий упадок иммунитета и частые болезни. Больной может заболеть, вылечиться, а через пару дней опять начать болеть. Связано это с тем, что в крови много незрелых лейкоцитов-мутантов, которые не выполняют свою функцию.
Понижение количества тромбоцитов приводит к кровоточивости, сыпи, на кожных покровах появляются звездочки или подкожных кровотечений. У острой формы лейкоза сначала появляется озноб, повышение температуры, а после начинают болеть кости и мышцы.
Симптомы острого лейкоза
Острый лейкоз обычно протекает стремительно и агрессивно. Зачастую до 4 стадии болезнь может развиться уже за 6-8 месяцев, из-за чего процент смертности у данной патологии выше чем у хронической формы. Но при этом рак начинает проявлять себя раньше, поэтому в этом случае нужно вовремя попасть к врачу и диагностировать рак. Симптомы острого лейкоза у взрослых:
- Слабость, тошнота, рвота.
- Головокружение
- Судороги в теле
- Ухудшение памяти
- Частые головные боли
- Диарея и понос
- Бледная кожа
- Сильное потоотделение
- Учащенное сердцебиение. ЧСС 80 -100
Симптомы хронического лейкоза
Это медленный и не агрессивный рак, который развивается в течение нескольких лет. На первых стадиях его распознать практически невозможно.
- Частые простудные заболевания
- Твердый и увеличенный живот — из-за увеличенной селезенки и печени.
- Больной быстро худеет, без всяких диет.
Симптомы хронического лимфобластного лейкоза
Лимфолейкоз возникает чаще во взрослом возрасте после 50 лет. При этом идет увеличение в крови лимфоцитов. При увеличении -лимфоцитов имеет форму лимфоцитарного лейкоза.
- Нарушение всей лимфатической системы.
- Анемия.
- Долгие простудные заболевания.
- Боль в селезенке.
- Нарушение зрения.
- Шум в ушах.
- Может привести к инсульту.
- Желтуха.
- Кровотечение из носа.
Диагностика
Обычно при любом раке в крови сильно падает уровень тромбоцитом и эритроцитов. И это отлично видно на общем анализе крови. Плюс обычно сдается дополнительный анализ на биохимию, и там можно увидеть отклонения при увеличенной печени и селезенки.
Далее при диагностировании врач обычно назначает МРТ и рентген всех костей, чтобы выявить очаг самого заболевания. Как только рак будет найден, нужно выяснить характер злокачественного новообразования. Для этого проводится пункция спинного или костного мозга.
Очень болезненная процедура, когда толстой иглой протыкают кость и берут образец костной ткани. Далее сами ткани идут на биопсию, где смотрят степень дифференцированности рака — то есть на сколько сильно отличаются раковые клетки от обычных. Чем больше отличий, тем агрессивнее и опаснее рак. И уже потом назначается лечение.
Терапия
Само лечение в основном направлено на уничтожение раковых клеток, а также снижение уровня незрелых лейкоцитов в крови. Сам характер лечения может зависеть от стадии рака, вида и классификации лейкоза, а также от размера поражения костного мозга.
Самыми основными методами лечения являются: химиотерапия, иммунотерапия, облучение и трансплантация костного мозга. Если идет полное поражение селезенки, то ее могут полностью удалить.
В первую очередь больной проходит полную диагностику, для того, чтобы выяснить степень поражения и стадию заболевания. Все же самым основным методом является именно химиотерапия, когда в тело больного вводят вещество, направленное на уничтожение только патологических клеток рака.
Химиотерапия
Перед этим врач проводит биопсию и исследование самих тканей и клеток на чувствительность к разным реагентам. Но делается это не всегда, иногда врач уже изначально пробует вводить какой-то из видов химических веществ, а дальше смотрит на реакцию самого рака.
К пациентам назначаются препараты, которые уменьшают рвотные позывы и обезболивающие, при сильной симптоматики. Обычно назначают несколько препаратов, как в качестве таблеток, так и в качестве инъекций.
При поражении спинного мозга, используют спинномозговую пункцию, когда сам препарат вводят в нижнюю часть спины спинномозговой канал. Резервуар Оммайя — похожая процедура, которая устанавливает катетер в ту же область, а конец закрепляют на голове.
Сама химиотерапия делается курсами в течение длительного времени 6-8 месяцев. Между инъекциями обычно идет восстановительный период, когда больному дают отдохнуть. Больного могут отпускать домой, если у него нет сильного снижения иммунитета, в противном случае его могут поместить стерильную палату с постоянным наблюдением.
Побочные эффекты
- Понижение иммунитета. В результате — инфекционные осложнения.
- Риск внутреннего кровотечения.
- Анемия.
- Выпадение волос и ногтей. Позже они вырастают.
- Тошнота, рвота, понос.
- Снижение веса.
Иммунотерапия
Направлено на повышение иммунной системы больного для борьбы с раковыми клетками. Обязательная процедура после химиотерапии, так как после нее иммунитет пациента сильно падает. Используют моноклинальные антитела, которые нападают на раковые ткани и Интерферон — он уже тормозит рост и снижает агрессию рака.
Побочные эффекты
- Появление грибка
- Заеды на губах, небе и слизистых оболочках
Радиотерапия
Облучение больного приводит к разрушению и смерти лейкемоидных клеток. Часто используют перед пересадкой костного мозга, чтобы добить остатки опухолевых тканей. Обычно данный тип лечения применяется только как вспомогательный метод, так как имеет небольшую силу в борьбе с лейкозом.
- Усталость
- Сонливость
- Сухость кожи, слизистых оболочек.
Пересадка костной ткани
Для начала врачам нужно полностью уничтожить раковые ткани в костном мозге, для этого используют хим. реагенты. После чего остатки уничтожаются лучевой терапией. Позже происходит пересадка костного мозга.
После этого еще используют пересадку стволовых клеток периферической крови, через любую из крупных вен. Как только клетки попадают в кровь, через небольшой промежуток времени они превращаются в обычные клетки крови.
Побочные эффекты
- Отторжение донорских клеток
- Поражение печени, ЖКТ и кожи.
Последующее лечение
Врачи назначают: Соблюдение диеты.
- Обезболивающие препараты.
- Противорвотные лекарства.
- Комплекс витаминов.
- Антианемического терапия.
- Противовирусные, антигрибковые препараты, антибиотики, при понижении иммунитета.
Прогноз и выживаемость
Пятилетняя выживаемость – срок, в течение которого живет пациент после обнаружения болезни.
Врачи не используют понятие «вылечиться», так как болезнь всегда может снова вернуться. Именно поэтому после полной терапии пациент ежегодно раз в полгода сдает биохимический, общий и окномаркерный анализ крови.
ПРИМЕЧАНИЕ! Взрослые гораздо хуже поддаются лечению чем дети при лейкозе. Связано это с тем, что молодой организм быстрее адаптируется, регенерирует. Также восстановление при химиотерапии происходит значительно быстрее, особенно это важно при острой форме, так как частота курсов выше из-за высокой скорости развития болезни.
Питание при лейкемии
Нельзя употреблять
- Фаст-фуд
- Жареная, копченая еда
- Алкоголь
- Сильносоленая еда
- Кофе и кофеиносодержащие продукты и еда
Нужно употреблять
- Фрукты: яблоки, апельсины, груши.
- Морковь, помидоры
- Чеснок, лук
- Ягоды: клубника, черника, смородина
- Морская капуста
- Мидии
- Орехи
- Гречневая, овсяная каша
- Селен
- Бобовые
Если быть точными, то хронический лимфоцитарный лейкоз является злокачественным заболеванием не только крови, но и костного мозга – главного органа кроветворения. Как вы знаете, есть две степени данного заболевания: хроническая и острая. Первая обусловлена медленным распространением и развитием. По статистике, чаще всего болеют лица пожилого или же старческого возраста.
Симптомы заболевания
Стоит сказать, что хронический лейкоз в большинстве случаев протекает бессимптомно, и даже незаметно. Как бы там ни было, имеются некоторые главные признаки:
- Увеличение лимфатических узлов. Связано это с тем, что в них находится большое количество аномальных клеток. При этом болезненность вообще отсутствует.
- Постоянная слабость.
- Так как селезенка увеличивается в размерах, то проявляется дискомфорт в левом подреберье.
- Повышается потливость. Особенно часто это замечается в ночные часы.
- Человек сильно худеет за короткий промежуток времени.
- Инфекционные заболевания чаще дают о себе знать.
Большинство людей думают, что данные симптомы связаны с простудой или плохим самочувствием из-за погоды. Да, признаки не являются специфичными, однако при постоянных проявлениях следует немедленно обратиться к врачу. Ваши действия целиком и полностью оправданы.
Причины возникновения
 На данный момент врачи не имеют конкретных сведений по этому поводу. Известно лишь то, что в ДНК клеток происходит некая мутация, а это, в свою очередь, изменяет общий состав крови. Таким образом, появляются патогенные лимфоциты. Они не участвуют вообще ни в каких процессах, кроме негативного влияния на организм.
На данный момент врачи не имеют конкретных сведений по этому поводу. Известно лишь то, что в ДНК клеток происходит некая мутация, а это, в свою очередь, изменяет общий состав крови. Таким образом, появляются патогенные лимфоциты. Они не участвуют вообще ни в каких процессах, кроме негативного влияния на организм.
Обратите внимание, что патологические клетки размножаются довольно быстро и не погибают. Данный процесс приводит к осложнениям и даже летальному исходу. До сих пор специалисты исследуют первопричины подобного развития событий.
Имеются некоторые факторы риска, когда обследование должно производиться регулярно или систематически:
- Хронический лимфоцитарный лейкоз поражает людей возрастом старше 60 лет.
- Стоит сказать и про расовую принадлежность. Практика показывает, что представители европеоидной расы страдают гораздо чаще, чем жители африканских стран.
- Возможность передачи предрасположенности генетическим путем.
- Различное воздействие химических веществ или же препаратов. Имеются сведения, что даже химиотерапия вызывает вторичный лейкоз.
Стадии лейкоза
Имеются некоторые сведения про развитие болезни. По методу Беннета появляется возможность их различать:
- Стадия А. Можно сказать, что это начало развития болезни. При этом больные имеют менее трех областей увеличенной лимфоидной ткани.
- Стадия В. Имеются три области увеличения ткани желез. Анемии или же тромбоцитопении не наблюдается. Это значит, что тельца В-клеточного типа еще не настолько активны.
- Стадия С. Обычно ее появление говорит о наличии терминальной стадии острого лейкоза.
Способы лечения
Хроническая форма недуга представляет собой меньшую опасность, чем острая. Дело в том, что органы кроветворения еще не активно выделяют аномальные клетки. Таким образом, лечение должно назначаться только в соответствии со стадией заболевания. Возраст, общее состояние здоровья, побочные эффекты – все это обязан учитывать онколог. Поэтому достаточно важно, чтобы пациента лечил опытный врач, профессионал своего дела с необходимым опытом.
Для лечения применяются следующие способы:
- Химиотерапия. Подразумевает под собой использование противораковых препаратов. Вводятся они через вену или же перорально.
- Хирургические методы. Удаляются сильно пораженные части органов или желез. За счет этого уменьшается давление на соседние внутренности, что приводит к улучшению самочувствия больного.
- Лучевая терапия – это высокоэнергетическое излучение, направленное на уничтожение патогенный раковых клеток.
- Трансплантация стволовых клеток. Обычно производится это уже после химиотерапии, дабы уменьшить последствия и возвратить нормальные функции костному мозгу.
- Лечение народными средствами. Вы должны знать, что данный метод не может применяться как основной, только в качестве дополнительного. Обусловлено это тем, что влияние недостаточное. Перед этим обязательно нужно посоветоваться с лечащим врачом, он лично выпишет отвары и необходимые рецепты к ним.
Что можно предпринять
Прежде всего, следует неукоснительно придерживаться всех ограничений. Особенно это касается диеты и продуктов питания. Перед тем как идти к врачу, запишите все свои симптомы, которые испытываете. В случае когда появились какие-либо вопросы, не стесняйтесь их задать профессионалам. Таким образом, вы будете точно знать, как поступать в той или иной ситуации.
Во время лечения обязательно нужно придерживаться здорового образа жизни, а также отказаться от всех вредных привычек. Вы увеличите свои шансы на выздоровление и выживаемость.
Проявления хронического лейкоза можно условно разделить на группы:
- Симптомы из-за интоксикации организма продуктами распада опухоли:
- утомляемость, причем больной ощущает, что он полностью лишился сил действовать;
- внезапная слабость, даже если перед этим не было физической или умственной активности;
- частые головокружения;
- повышение температуры тела.
- Проявления, которые указывают на рост опухоли:
- увеличение лимфоузлов, которое обнаруживается путем прощупывания;
- болевые ощущения и чувство тяжести в верхней части живота с левой стороны, что указывает на увеличение селезенки;
- отек шеи, лица, конечностей, которые появляются при увеличении внутригрудных лимфоузлов.
- Анемические:
- обморочные состояния;
- снижение работоспособности;
- расстройства зрения и слуха;
- одышка, учащенное сердцебиение даже после незначительных физических нагрузок;
- боли колющего характера в области груди.
- Симптомы, связанные с кровоизлиянием (при хроническом лейкозе могут быть слабо выражены):
- кровоизлияния могут быть подкожные или подслизистые;
- кровотечения различной локализации.
- Нарушения в работе иммунной системы: присоединение инфекционных заболеваний, которые могут развиваться достаточно быстро, поскольку белые кровяные тельца в крови не могут полностью выполнять свою функцию из-за измененной структуры.
При развитии заболевания человек теряет аппетит и соответственно уменьшается его масса тела.
Причины
На данный момент врачами выделяются определенные факторы, которые провоцируют развитие хронического лейкоза. Наиболее частыми из них являются:
- воздействие больших доз радиации (например, при взрыве атомной бомбы или при аварии на атомном реакторе);
- длительное воздействие на организм гербицидов или пестицидов (в частности, с этим сталкиваются работающие в сфере сельского хозяйства);
- работа с химическими средствами – лаками, красками;
- кишечные инфекции, туберкулез;
- хирургические вмешательства;
- возможное присутствие высоковольтных линий передач могут провоцировать развитие хронического лейкоза, однако данный факт не доказан;
- курение;
- стрессы.
К сожалению, предотвратить заболевание невозможно, поскольку не всегда больные находились в указанных условиях.
Помимо этого существует вирусно-генетическая теория возникновения хронического лейкоза. Согласно этой теории существуют определенные вирусы, которые, попадая в организм, способны проникать внутрь зрелых клеток костного мозга и лимфатических узлов при сниженном иммунитете. Влияние наследственности на развитие заболевания также имеет место быть, поскольку научно доказано наличие модифицированным хромосом у больных.
Формы хронического лейкоза
Существует несколько распространенных форм хронического лейкоза. Дифференциация очень важна во время диагностики для выбора оптимальной схемы лечения.
Наиболее распространенными формами являются:
- Миелоцитарный лейкоз – характеризуется активизацией выработки гранулоцитов (например, нейтрофилов), которые и служат субстратом для развития опухоли. Исход – бластный криз, при котором лечение безрезультатно. Причина развития заключается в мутации стволовых клеток. Проявляется снижением массы тела, увеличением печени и селезенки, диагностируются характерные изменения в структуре костного мозга и периферической крови. В качестве осложнений выступают геморрагический диатез, воспалительные поражения органов (пневмония, бронхит и другие).
- Лимфоцитарный лейкоз характеризуется большим количеством злокачественных лимфоцитов. Эти клетки находятся на стадии полной зрелости. Помимо этого увеличиваются и лимфатические узлы. На ранней стадии пациент отмечает потерю аппетита, утомляемость, одышку, прощупывается увеличенная селезенка. Может появляться нетипичная сыпь.
Методы диагностики лейкоза
Постановке окончательного диагноза предшествует проведение ряда исследований:
- анализ крови с целью определения количества тромбоцитов и лейкоцитов (при хроническом лейкозе первый показатель будет ниже нормы, второй – выше);
- биохимический анализ крови, который даст информацию о функциональных процессах органов и систем организма;
- анализ мочи покажет, присутствуют ли внутренние кровотечения;
- пункция костного мозга: цель исследования – уточнение диагноза и подбор методики лечения;
- спинномозговые пункции с целью выявления наличия опухолевых клеток, которые распространяются по всей спинномозговой жидкости, изучения особенностей организма и составления оптимальной схемы химиотерапии;
- исследование лимфатических узлов одним из возможных методов: пункция или хирургическое удаление с дальнейшим исследованием.
Определить тип хронического лейкоза помогают следующие исследования:
- цитохимия;
- проточная цитометрия;
- иммунноцитохимия;
- молекулярно-генетические исследования;
- цитогенетика.
Помимо этого проводится рентгенологическое исследование органов грудной клетки, поскольку хронический лейкоз характеризуется увеличением внутригрудных лимфоузлов. Используется и томография, в тех случаях, когда есть необходимость изучения состояния лимфатических узлов брюшной полости.
Исследованию поддается головной и спинной мозг путем проведения магнитно-резонансной томографии. Эта процедура дифференцирует кистозные образования и опухоль.
Важную роль в постановке диагноза играет и физический осмотр пациента, поскольку хронический лейкоз имеет и внешние проявления, например, присутствует бледность кожи и возможные подкожные кровоизлияния.
Правила лечения
После постановки диагноза врач назначает специальные препараты, которые подавляют рост злокачественных клеток, сокращают способность к размножению, а также дальнейшему их развитию.
Полного выздоровления можно достичь исключительно путем пересадки донорского костного мозга. Результативность операции зависит от нескольких факторов. В первую очередь играет роль возраст пациента. Также влияет и количество проведенных переливаний крови до операции, если их больше 10, то результативность пересадки значительно ниже. Если возможности в трансплантации нет, тогда используют другие методы лечения:
- На начальной стадии заболевания особое внимание уделяется лечению инфекционных осложнений.
- Развернутая стадия требует проведения химиотерапии: использование медикаментов, которые убивают раковые клетки.
- Применение антител к клеткам опухоли. Такими антителами являются специальные белки, которые способны разрушать клетки опухоли.
- Использование интерферона. Данный препарат активно воздействует на клетки опухоли и вирусы, а также повышает иммунитет пациента.
- Лучевая терапия проводится с целью уменьшить опухоль. Используется в том случае, когда метод химиотерапии недоступен.
- Переливание эритроцитарной массы. Проводится исключительно по абсолютным показаниям. Таковыми показаниями являются анемическая кома и тяжелая степень хронического лейкоза.
- Переливание тромбоцитарной массы. Показание к данной процедуре – значительное снижение тромбоцитов в крови, что является следствием кровотечений.
Чем раньше начать лечение, тем больше шансов достичь выздоровления. Именно поэтому при появлении даже незначительных, на первый взгляд, симптомов следует обращаться к врачу для постановки диагноза.
Особенности хронического лейкоза и прогноз
К онкологическим заболеваниям, характеризующимся медленным развитием, относится и хронический лейкоз. Выявляют его по анализам крови, когда обнаруживается повышенное содержание лейкоцитов.
Хроническая форма заболевания крови отличается от острой и не является ее следствием. Если при второй угнетается нормальное кроветворение, то при первой идет активный рост гранулоцитов, или зернистых лейкоцитов. Это указывает на наличие патологического процесса в организме человека.
Как проявляется заболевание
Хроническая лейкемия не имеет ярко выраженных симптомов. Выявляют ее, когда она уже захватила организм человека.
Обнаруживается, что у пациента с лейкозом произошло:
- увеличение размеров печени и селезенки;
- поражение лимфоузлов;
- возникновение анемии.
Так как болезнь долго не проявляет себя и развивается долгие годы, то обычно от нее страдают люди старше 50 лет. У мужчин она встречается чаще. А вот у детей хроническую форму лейкоза выявляют редко, ею поражается один-два процента от общего числа заболевших.
Симптомы болезни у взрослых
Онкологическое заболевание начинается у взрослых с общего недомогания, слабости. Организм пациента легко поддается инфекциям. Кроме анемии, обнаруживают кровоизлияния под кожу или слизистые оболочки.
К общим симптомам присоединяется болезненное состояние костной системы, желтушность кожных покровов. Но все признаки проявляются не сразу, а только с развитием патологического процесса.
Проявления лейкоза у детей
Хроническая лейкемия у детей встречается редко, узнать ее можно по анализу крови. К признакам заболевания относят:
- высокую температуру тела;
- частые ангины;
- утомляемость, слабость, недомогание;
- бледность кожных покровов;
- снижение аппетита;
- частые кровотечения.
Иногда дети жалуются на боли в мышцах и костях. Увеличение количества гранулоцитов в крови ведет к росту печени и селезенки. Отмечают появление узлов за ушами, под челюстями.
Убедиться в том, что это лейкоз, поставить точный диагноз можно на основе анализа крови, исследования клеток костного мозга.
Причины заболевания
По теории ученых-медиков, в основе этиологии заболевания лежит способность некоторых вирусов проникать внутрь незрелых клеток, вызывая их деление.
Кроме того, вызывает болезнь и наследственность. Ассоциируют некоторые формы белокровия с аномалией 22-й, филадельфийской хромосомы.
К факторам возникновения хронической лейкемии относится то, что пациент:
- получил высокие дозы радиации;
- облучался длительно рентгеновскими лучами;
- работал на вредном химическом производстве, взаимодействуя с токсичными лаками, красками, гербицидами;
- принимал лекарства, в составе которых были соли золота, долго лечился антибиотиками, цитостатиками;
- имел большой стаж курения.
Развитие хронического лейкоза связано и с аутоиммунными патологиями:
- При гемолитической анемии нарушается жизненный цикл эритроцитов, они быстро разрушаются, не успевая продуцироваться мозгом.
- Когда снижается количество тромбоцитов в крови, появляются кровоизлияния в виде синяков под кожей и в органах пищеварительного тракта.
- Во время нарушения структуры соединительной ткани, коллагеноза, происходит изменения в составе крови, процессах обмена веществ.
В любом случае лейкоциты утрачивают свою функциональность, а организм становится незащищенным от внешних и внутренних воздействий.
Виды и стадии
Классификация заболевания включает в себя разделение его по составу пораженных клеток крови.
Одной из распространенных форм рака крови является лимфоцитарный лейкоз, который диагностируется в основном у пожилых людей. Во время развития этого типа лейкемии увеличивается один лимфатический узел или несколько. Осложняется симптоматика слабостью, повышенной потливостью, учащенным сердцебиением, обморочными состояниями.
Интоксикация организма выражается кровоизлияниями. Защитные силы организма неспособны бороться с инфекциями, отсюда и осложнения в виде бронхитов, пневмоний, плевритов, грибковых поражений кожи. Прогноз течения заболевания неутешительный: больной может погибнуть от тяжелых инфекций.
Миелоидный лейкоз диагностировать труднее из-за отсутствия характерных признаков патологии. На развернутой стадии определяют увеличение печени, селезенки, резкое похудение.
Пациент жалуется на боли в костях. При обострении симптомов происходит интоксикация организма и констатируют угрозу жизни, возникающую из-за резкого увеличения бластных клеток.
По признакам миелоидный лейкоз напоминают острую форму белокровия и встречается у людей молодого возраста.
Миелолейкозы включают в себя подгруппы, когда:
- образование опухоли происходит с аномалиями деления клеток – эритремия;
- миеломоноцитарный рак крови возникает у детей двух – четырех лет;
- клетки бластного типа образуют большое количество тромбоцитов – мегакариоцитарный лейкоз.
Хронические виды патологии проходят три стадии развития:
На начальном этапе пациент чувствует слабость, утомляется, страдает от повышенной потливости. Затем симптомы усиливаются, к ним присоединяются кровотечения, гиперплазии печени и селезенки. На терминальном этапе развития лейкоза наступает увеличение бластных клеток, присоединяется вторичная инфекция.
Для течения лейкемии характерны стадии обострения и ремиссии. И рецидив рака возможен даже после кажущегося успешным лечения.
Диагностические мероприятия
Диагностика проходит с помощью:
- гемограммы;
- стернальной пункции;
- трепанобиопсии;
- рентгена грудной клетки;
- биопсии и ультразвукового исследования лимфоузлов.
Анализ крови выявит при заболевании наличие единиц гранулоцитов и миелобластов. Если патологический процесс подошел к последней стадии развития, то количество бластов увеличивается на 20 процентов. Кроме того, специалист выявит эозинофильный лейкоцитоз, присутствие лимфобластов.
Стернальную пункцию осуществляют, вводя специальную иглу между вторым и третьим ребром. Исследование жидкости позволит отделить лейкемию от других заболеваний крови.
Состояние костного мозга и его кроветворную функцию изучают, извлекая губчатое и компактное костное вещество. Хронический лейкоз определяют по замещению жировой ткани мозга миелоидной.
Показатели анализа крови при лейкозе
Именно показатели крови лежат в основе диагностики лейкоза, определения стадии его развития:
- Увеличение количество лейкоцитов связано с лимфоцитами и нейтрофилами, которых содержится всего десять процентов в лейкоцитарной формуле. Если произошел скачок незрелых клеток, бластов, то стадия лейкоза развернутая или терминальная.
- Если формула не изменяется, а клиника рака крови явственно прослеживается, то проводят дополнительные исследования. Ведь это значит, что лимфобласты начали внедряться в организм пациента.
- Усиление кровотечений показывает в анализе снижение уровня эритроцитов и тромбоцитов.
- В плазме крови отмечают снижение белка гамма-глобулина.
Тяжелые формы лейкемии протекают со снижением лимфоцитов в крови, так как белые кровяные клетки метастазируют в органы человека, образуя там опухоли.
Методы лечения
В зависимости от причины рака крови подбирают и лечение. В терапию включают прием препаратов, направленных на снятие симптомов вторичных инфекций, интоксикации. Для укрепления иммунитета, улучшения крови используют народные средства.
Предлагают и оперативные методы лечения.
Медикаментозная и нетрадиционная терапия
Препараты для лечения:
- Миелосан, Циклофосфан для торможения развития бластных форм;
- суспензии тромбоцитов при анемиях и кровотечениях;
- гормональные средства – Преднизолон вместе с Рубидомицином, Леуперином;
- лекарства для снижения температуры тела, уменьшения болевых ощущений.
Если появляется вторичная инфекция, то не обойтись без приема антибиотиков.
Из растительных средств используют для улучшения состава крови настой листьев крапивы двудомной. Его выпивают ежедневно по половине стакана перед едой.
В питание больного включают ягоды винограда, голубики, земляники. Помогут справиться с анемией абрикосы, айва в виде отвара или компота, вишня.
Необходимо включать в рацион напиток, приготовленный из стакана сока моркови и свеклы и смешанных с литром красного вина. В снадобье добавляют растертые ядра грецких орехов (девять штук), 200 грамм гречишного меда.
Томить смесь надо в духовке два часа. И каждый день выпивать по одному стакану в течение дня.
Все средства как традиционной, так и народной медицины, назначаются специалистом.
Особенности лучевой терапии
Для уничтожения раковых клеток применяется лучевая терапия. Благодаря ей происходит разрушение клеток на молекулярном уровне. Особенно чувствительны к методу бласты хронического лейкоза. Дозу облучения подбирают, учитывая размер и вид опухоли, состояние пациента, наличие других инфекций.
Эффективность лечения зависит от грамотности расчета дозы облучения. При правильных мерах и отрицательных последствий лучевой терапии будет меньше. При лейкозе облучают селезенку, лимфоузлы, кожу. Назначая такую терапию, учитывают клинические рекомендации специалистов.
Когда нужна трансплантация
Возродить функции кроветворной системы поможет трансплантация костного мозга, осуществляемая путем пересадки стволовых клеток. Благодаря операции увеличивают продолжительность жизни больных лейкозом, сокращают время лечения.
Процедуру назначают, когда костный мозг не в состоянии продуцировать эритроциты и тромбоциты в нужном количестве. Для пересадки используют стволовые клетки самого пациента или донора.
Костный мозг начинает снабжать организм здоровыми кровяными клетками спустя две-три недели.
Продолжительность жизни и прогноз
Правильно выбранная тактика лечения хронического белокровия дает возможность даже после наступления терминальной стадии прожить от пяти до десяти лет.
Благоприятно проходит течение лимфолейкоза, если он не прогрессирует, останавливается в развитии. Пациенты могут надеяться на продление жизни на 20 лет.
При тяжелых формах лейкоза после трансплантации срок жизни увеличивается на два-три года.
Дают ли инвалидность при лейкозе
Выраженные нарушения функций системы крови иногда заходят в стадию ремиссии, но это не означает полного выздоровления. Опухолевый клон продолжает развиваться, слегка останавливаясь в росте.
Для пациентов с хроническим лейкозом, находящихся на первой стадии болезни, ограничивают трудовую деятельность. Им запрещено заниматься тяжелым физическим трудом и работой, связанной со стрессами, психическим и нервным напряжением, воздействием токсических факторов, радиации, плохих погодных условий.
Пациентам с прогрессирующим заболеванием дается вторая группа инвалидности, а в фазе бластного криза – первая.
Инвалидность определяется по состоянию крови, способности онкологического больного к самообслуживанию, передвижению.
Только раннее выявление лейкемии и ее рациональное лечение позволяют частично или полностью реабилитировать пациента с раком крови.
Лейкоз (лейкемия): виды, признаки, прогнозы, лечение, причины возникновения
Лейкоз - тяжелое заболевание крови, которое относится к неопластическим (злокачественным). В медицине оно имеет еще два названия - белокровие или лейкемия. Это заболевание не знает возрастных ограничений. Им болеют дети в разном возрасте, в том числе и грудные. Оно может возникнуть и в молодости, и в среднем возрасте, и в старости. Лейкоз в равной степени поражает, как мужчин, так и женщин. Хотя, согласно статистике, люди с белым цветом кожи заболевают им значительно чаще, чем темнокожие.
Типы лейкозов
При развитии лейкоза происходит перерождение определенного вида кровяных клеток в злокачественные. На этом основывается классификация заболевания.
- При переходе в лейкозные клетки лимфоцитов (кровяных клеток лимфатических узлов, селезенки и печени) оно название носит название ЛИМФОЛЕЙКОЗ.
- Перерождение миелоцитов (кровяных клеток, образующихся в костном мозгу) приводит к МИЕЛОЛЕЙКОЗУ.
Перерождение других видов лейкоцитов, приводящее к лейкозу, хотя и встречается, но гораздо реже. Каждый из этих видов делится на подвиды, которых достаточно много. Разобраться в них под силу только специалисту, на вооружении которого имеется современная диагностическая техника и лаборатории, оснащенные всем необходимым.
Деление лейкозов на два основополагающих вида объясняется нарушениями при трансформации разных клеток - миелобластов и лимфобластов. В обоих случаях вместо здоровых лейкоцитов в крови появляются лейкозные клетки.
Помимо классификации по типу поражения, различают острый и хронический лейкоз. В отличие от всех других заболеваний, эти две формы белокровия не имеют ничего общего с характером протекания болезни. Их особенность в том, что хроническая форма практически никогда не переходит в острую и, наоборот, острая форма ни при каких обстоятельствах не может стать хронической. Лишь в единичных случаях, хронический лейкоз может быть осложнен острым течением.
Это обусловлено тем, что острый лейкоз возникает при трансформации незрелых клеток (бластов). При этом начинается их стремительное размножение и происходит усиленный рост. Этот процесс невозможно контролировать, поэтому вероятность смертельного исхода при этой форме заболевания достаточна высока.
Хронический лейкоз развивается, когда прогрессирует рост видоизмененных полностью созревших кровяных клеток или находящихся в стадии созревания. Он отличается длительностью протекания. Пациенту достаточно поддерживающей терапии, чтобы его состояние оставалось стабильным.
Причины возникновения белокровия
Что именно вызывает мутацию кровяных клеток, в настоящее время до конца не выяснено. Но доказано, что одним из факторов, вызывающих белокровие является радиационное облучение. Риск возникновения заболевания появляется даже при незначительных дозах радиации. Кроме этого, существуют и другие причины лейкоза:
- В частности, лейкоз могут вызвать лейкозогенные лекарственные препараты и некоторые химические вещества, применяемые в быту, например, бензол, пестициды и т.п. К лекарствам лейкозогенного ряда относятся антибиотики пенициллиновой группы, цитостатики, бутадион, левомицитин, а также препараты, используемые в химиотерапии.
- Большинство инфекционно-вирусных заболеваний сопровождается вторжением вирусов в организм на клеточном уровне. Они вызывают мутационное перерождение здоровых клеток в патологические. При определенных факторах эти клетки-мутанты могут трансформироваться в злокачественные, приводящие к лейкозу. Самое большое количество заболеваний лейкозом отмечено среди ВИЧ-инфицированных.
- Одной из причин возникновения хронического лейкоза является наследственный фактор, который может проявить себя даже через несколько поколений. Это - самая распространенная причина заболевания лейкозом детей.
Этиология и патогенез
Основные гематологические признаки лейкоза - изменение качества крови и увеличение числа молодых кровяных телец. При этом СОЭ повышается или понижается. Отмечается тромбоцитопения, лейкопения и анемия. Для лейкемии характерны нарушения в хромосомном наборе клеток. Опираясь на них, врач может делать прогноз болезни и выбирать оптимальную методику лечения.
Общие симптомы лейкемии
При лейкозе большое значение имеет правильно поставленный диагноз и своевременно начатое лечение. На начальной стадии симптомы лейкоза крови любого вида больше напоминают простудные и некоторые другие заболевания. Прислушайтесь к своему самочувствию. Первые проявления белокровия проявляются следующими признаками:
- Человек испытывает слабость, недомогание. Ему постоянно хочется спать или, наоборот, сон пропадает.
- Нарушается мозговая деятельность: человек с трудом запоминает происходящее вокруг и не может сосредоточиться на элементарных вещах.
- Кожные покровы бледнеют, под глазами появляются синяки.
- Раны долго не заживают. Возможны кровотечения из носа и десен.
- Без видимой причины повышается температура. Она может длительное время держаться на уровне 37,6º.
- Отмечаются незначительные боли в костях.
- Постепенно происходит увеличение печени, селезенки и лимфатических узлов.
- Заболевание сопровождается усиленным потоотделением, сердцебиение учащается. Возможны головокружения и обмороки.
- Простудные заболевания возникают чаще и длятся дольше обычного, обостряются хронические заболевания.
- Пропадает желание есть, поэтому человек начинает резко худеть.
Если вы заметили у себя следующие признаки, то не откладывайте визит к гематологу. Лучше немного перестраховаться, чем лечить болезнь, когда она запущена.
Это - общие симптомы, характерные для всех видов лейкемии. Но, для каждого вида имеются характерные признаки, особенности течения и лечения. Рассмотрим их.
Видео: презентация о лейкемии (eng)
Лимфобластный острый лейкоз
Этот вид лейкоза наиболее часто встречается у детей и юношей. Острый лимфобластный лейкоз характеризуется нарушением кроветворения. Вырабатывается излишнее количество патологически измененных незрелых клеток - бластов. Они предшествуют появлению лимфоцитов. Бласты начинают стремительно размножаться. Они скапливаются в лимфатических узлах и селезенке, препятствуя образованию и нормальной работе обычных кровяных клеток.
Болезнь начинается с продромального (скрытого) периода. Он может продолжаться от одной недели до нескольких месяцев. У заболевшего человека нет определенных жалоб. Он просто испытывает постоянное чувство усталости. У него появляется недомогание из-за повышенной до 37,6° температуры. Некоторые замечают, что у них увеличились лимфатические узлы в зоне шеи, подмышек, паха. Отмечаются незначительные боли в костях. Но при этом человек продолжает выполнять свои трудовые обязанности. Через какое-то время (у всех оно разное) наступает период ярко выраженных проявлений. Он возникает внезапно, с резким усилением всех проявлений. При этом возможны различные варианты острой лейкемии, на возникновение которых указывают следующие симптомы острого лейкоза:
- Ангинозные (язвенно-некротические), сопровождающиеся ангиной в тяжелой форме. Это - одно из самых опасных проявлений при злокачественном заболевании.
- Анемические. При этом проявлении начинает прогрессировать анемия гипохромного характера. Количество лейкоцитов в крови резко возрастает (с нескольких сотен в одном мм³ до нескольких сот тысяч на один мм³). О белокровии свидетельствует то, что более 90% крови состоит из клеток-родоначальников: лимфобластов, гемогистобластов, миелобластов, гемоцитобластов. Клетки, от которых зависит переход к созревшим нейтрофилам (юные, миелоциты, промиэлоциты) отсутствуют. В результате, число моноцитов и лимфоцитов снижается до 1%. Понижено и количество тромбоцитов.
Гипохромная анемия при лейкозе
- Гемморагические в виде кровоизлияний на слизистую, открытые участки кожи. Возникают истечения крови из десен и носа, возможны маточные, почечные, желудочные и кишечные кровотечения. В последней фазе могут возникнуть плевриты и пневмонии с выделением геморрагического экссудата.
- Спленомегалические - характерное увеличение селезенки, вызываемое повышенным разрушением мутированных лейкоцитов. При этом больной испытывает чувство тяжести в области живота с левой стороны.
- Нередки случаи, когда лейкемический инфильтрат проникает в кости ребер, ключицы, черепа и т.д. Он может поражать костные ткани глазной впадины. Эта форма острого лейкоза носит название хлорлейкемии.
Клинические проявления могут сочетать в себе различные симптомы. Так, например, острый миелобластный лейкоз редко сопровождается увеличением лимфатических узлов. Это не типично и для острого лимфобластного лейкоза. Лимфатические узлы приобретают повышенную чувствительность только при язвенно-некротических проявлениях хронического лимфобластного лейкоза. Но все формы заболевания характеризуются тем, что селезенка приобретает большие размеры, снижается артериальное давление, учащается пульс.
Острый лейкоз в детском возрасте
Острая лейкемия наиболее часто поражает детские организмы. Самый высокий процент заболевания - в возрасте от трех до шести лет. Острый лейкоз у детей проявляется следующими симптомами:
- Селезенка и печень - увеличены, поэтому ребенок имеет большой живот.
- Размеры лимфатических узлов также превышают норму. Если увеличенные узлы расположены в зоне грудной клетки, ребенка мучает сухой, изнуряющий кашель, при ходьбе возникает одышка.
- При поражении мезентеральных узлов появляются боли в области живота и голеней.
- Отмечается умеренная лейкопения и нормохромная анемия.
- Ребенок быстро устает, кожные покровы - бледные.
- Ярко выражены симптомы ОРВИ с повышенной температурой, которые могут сопровождаться рвотой, сильной головной болью. Нередко возникают припадки.
- Если лейкоз достиг спинного и головного мозга, то ребенок может терять равновесие во время ходьбы и часто падать.
Лечение острой лейкемии
Лечение острого лейкоза проводится в три этапа:
- Этап 1. Курс интенсивной терапии (индукции), направленный на снижение в костном мозге количества бластных клеток до 5% . При этом в обычном кровотоке они должны отсутствовать полностью. Это достигается химиотерапией с использованием многокомпонентных препаратов-цитостатиков. Исходя из диагноза, могут быть использованы также антрациклины, гормоны-глюкокортикостероиды и прочие препараты. Интенсивная терапия дает ремиссию у детей - в 95 случаях из 100, у взрослых - в 75%.
- Этап 2. Закрепление ремиссии (консолидация). Проводится с целью избежать вероятности возникновения рецидива. Этот этап может продолжаться от четырех до шести месяцев. При его проведении обязателен тщательный контроль гематолога. Лечение проводится в клинических условиях или в стационаре дневного пребывания. Используются химиотерапевтические препараты (6-меркаптопурин, метотрексат, преднизалон и др.), которые вводятся внутривенно.
- Этап 3. Поддерживающая терапия. Это лечение продолжается в течение двух-трех лет, в домашних условиях. Используются 6-меркаптопурин и метотрексат в виде таблеток. Пациент находится на диспансерном гематологическом учете. Он должен периодически (дату посещений назначает врач) проходить обследование, с целью контроля качества состава крови
При невозможности проведения химиотерапии по причине тяжелого осложнения инфекционного характера, острый лейкоз крови лечится переливанием донорской эритроцитарной массы - от 100 до 200 мл трижды через два-три-пять дней. В критических случаях проводится трансплантация костного мозга или стволовых клеток.
Многие пытаются лечить лейкоз народными и гомеопатическими средствами. Они вполне допустимы при хронических формах заболевания, в качестве дополнительной общеукрепляющей терапии. Но при остром лейкозе, чем быстрее будет проведена интенсивная медикаментозная терапия, тем выше шанс на ремиссию и благоприятнее прогноз.
Прогноз
Если начало лечения сильно запоздало, то смерть больного белокровием может наступить в течение нескольких недель. Этим опасна острая форма. Однако современные лечебные методики обеспечивают высокий процент улучшения состояния больного. При этом у 40% взрослых людей достигается стойкая ремиссия, с отсутствием рецидивов более 5-7 лет. Прогноз при остром лейкозе у детей - более благоприятный. Улучшение состояния в возрасте до 15 лет составляет 94%. У подростков старше 15-летнего возраста эта цифра немного ниже - всего 80%. Выздоровление детей наступает в 50 случаях из 100.
Неблагоприятный прогноз возможен у грудных детей (до года) и достигших десятилетнего возраста (и старше) в следующих случаях:
- Большая степень распространения болезни на момент точного диагностирования.
- Сильное увеличение селезенки.
- Процесс достиг узлов средостения.
- Нарушена работа центральной нервной системы.
Хронический лимфобластный лейкоз
Хронический лейкоз делится на два вида: лимфобластный (лимфолейкоз, лимфатическая лейкемия) и миелобластный (миелолейкоз). Они имеют различные симптомы. В связи с этим для каждого из них требуется конкретная методика лечения.
Лимфатическая лейкемия
Для лимфатической лейкемии характерны следующие симптомы:
- Потеря аппетита, резкое похудение. Слабость, головокружение, сильные головные боли. Усиление потоотделения.
- Увеличение лимфатических узлов (от размера с небольшую горошину до куриного яйца). Они не связаны с кожным покровом и легко перекатываются при пальпации. Их можно прощупать в области паха, на шее, подмышками, иногда в полости живота.
- При увеличении лимфатических узлов средостения, происходит сдавливание вены и возникает отек лица, шеи, рук. Возможно их посинение.
- Увеличенная селезенка выступает на 2-6 см из-под ребер. Примерно на столько же выходит за края ребер и увеличенная печень.
- Наблюдается частое сердцебиение и нарушение сна. Прогрессируя, хронический лимфобластный лейкоз вызывает у мужчин снижение половой функции, у женщин - аменорею.
Анализ крови при таком лейкозе показывает, что в лейкоцитарной формуле резко увеличено количество лимфоцитов. Оно составляет от 80 до 95 % . Количество лейкоцитов может достигатьв 1 мм³. Кровяные пластинки - в норме (или немного занижены). Количество гемоглобина и эритроцитов - значительно снижено. Хроническое течение болезни может быть растянуто на период от трех до шести-семи лет.
Лечение лимфолейкоза
Особенность хронического лейкоза любого вида в том, что он может протекать годами, сохраняя при этом стабильность. В этом случае, лечение лейкоза в стационаре можно и не проводить, просто периодически проверять состояние крови, при необходимости, заниматься укрепляющей терапией в домашних условиях. Главное соблюдать все предписания врача и правильно питаться. Регулярное диспансерное наблюдение - это возможность избежать тяжелого и небезопасного курса интенсивной терапии.
Фото: повышенное число лейкоцитов в крови (в данном случае - лимфоцитов) при лекозе
Если наблюдается резкий рост лейкоцитов в крови и состояние больного ухудшается, то возникает необходимость проведения химиотерапии с использованием препаратов Хлорамбуцил (Лейкеран), Циклофосфан и др. В лечебный курс включены также антитела-моноклоны Кэмпас и Ритуксимаб.
Единственный способ, который дает возможность полностью вылечить хронический лимфолейкоз - трансплантация костного мозга. Однако эта процедура является очень токсичной. Ее применяют в редких случаях, например, для людей в молодом возрасте, если в качестве донора выступают сестра или брат пациента. Необходимо отметить, что полное выздоровление дает исключительно аллогенная (от другого человека) пересадка костного мозга при лейкозе. Этот метод используется при устранении рецидивов, которые, как правило, протекают намного тяжелее и труднее поддаются лечению.
Хронический миелобластный лейкоз
Для миелобластного хронического лейкоза характерно постепенное развитие болезни. При этом наблюдаются следующие признаки:
- Снижение веса, головокружения и слабость, повышение температуры и повышенное выделение пота.
- При этой форме заболевания нередко отмечаются десневые и носовые кровотечения, бледность кожных покровов.
- Начинают болеть кости.
- Лимфатические узлы, как правило, не увеличены.
- Селезенка значительно превышает свои нормальные размеры и занимает практически всю половину внутренней полости живота с левой стороны. Печень также имеет увеличенные размеры.
Хронический миелобластный лейкоз характеризуется увеличенным количеством лейкоцитов - дов 1 мм³, пониженным гемоглобином и сниженным количеством эритроцитов. Болезнь развивается в течение двух-пяти лет.
Лечение миелоза
Лечебная терапия хронического миелобластного лейкоза выбирается в зависимости от стадии развития заболевания. Если оно находится в стабильном состоянии, то проводится только общеукрепляющая терапия. Пациенту рекомендуется полноценное питание и регулярное диспансерное обследование. Курс общеукрепляющей терапии проводится препаратом Миелосан.
Если лейкоциты начали усиленно размножаться, и их количество значительно превысило норму, проводится лучевая терапия. Она направлена на облучение селезенки. В качестве первичного лечения используется монохимиотерапия (лечение препаратами Миелобромол, Допан, Гексафосфамид). Они вводятся внутривенно. Хороший эффект дает полихимиотерапия по одной из программ ЦВАМП или АВАМП. Самым эффективным лечением лейкоза на сегодняшний день остается трансплантация костного мозга и стволовых клеток.
Ювенальный миеломоноцитарный лейкоз
Дети в возрасте от двух до четырех лет часто подвергаются особой форме хронической лейкемии, которая называется ювенальный миеломоноцитарный лейкоз. Он относится к наиболее редким видам белокровия. Чаще всего им заболевают мальчики. Причиной его возникновения считаются наследственные заболевания: синдром Нунан и нейрофиброматоз I типа.
На развитие заболевания указывают:
- Анемия (бледность кожных покровов, повышенная утомляемость);
- Тромбоцитопения, проявляющаяся носовыми и десневыми кровотечениями;
- Ребенок не набирает веса, отстает в росте.
В отличие от всех других видов лейкемии, эта разновидность возникает внезапно и требует незамедлительного медицинского вмешательства. Миеломоноцитарный ювенальный лейкоз практически не лечится обычными терапевтическими средствами. Единственный способ, дающий надежду на выздоровление, - это аллогенная пересадка костного мозга, которую желательно провести в максимально короткие сроки после диагностирования. Перед проведением этой процедуры ребенок проходит курс химиотерапии. В отдельных случаях возникает необходимость в спленэктомии.
Миелоидный нелимфобластный лейкоз
Родоначальниками клеток крови, которые образуются в костном мозге, являются стволовые клетки. При определенных условиях, процесс созревания стволовых клеток нарушается. Они начинают бесконтрольное деление. Этот процесс носит название миелоидный лейкоз. Чаще всего этому заболеванию подвержены взрослые люди. У детей он встречается крайне редко. Причиной миелоидного лейкоза является хромосомальный дефект (мутация одной хромосомы), который носит название «филадельфийская Rh-хромосома».
Болезнь протекает медленно. Симптомы выражены неясно. Чаще всего заболевание диагностируется случайно, когда анализ крови проводится во время очередного профосмотра и пр. Если возникло подозрение на лейкоз у взрослых, то выдается направление на проведение биопсического исследования костного мозга.
Фото: биопсия для диагностики лейкоза
Различают несколько стадий болезни:
- Стабильная (хроническая). На этой стадии в костном мозге и общем кровотоке количество бластных клеток не превышает 5%. В большинстве случаев больному не требуется госпитализации. Он может продолжать работать, проводя в домашних условиях поддерживающее лечение противораковыми препаратами в виде таблеток.
- Ускорение развития болезни, во время которого количество бластных клеток возрастает до 30%. Симптомы проявляются в виде повышенной утомляемости. У больного возникают носовые и десневые кровотечения. Лечение проводится в условиях стационара, внутривенным введением противораковых препаратов.
- Бластный криз. Наступление этой стадии характеризуется резким увеличением бластных клеток. Для их уничтожения требуется интенсивная терапия.
После проведенного лечения наблюдается ремиссия - период, во время которого количество бластных клеток возвращается к норме. PCR-диагностика показывает, что «филадельфийской» хромосомы больше не существует.
Большинство видов хронического лейкоза настоящее время успешно лечатся. Для этого группой экспертов из Израиля, США, России и Германии были разработаны специальные протоколы (программы) лечения, включающие лучевую терапию, химиотерапевтическое лечение, лечение стволовыми клетками и пересадкой костного мозга. Люди, которым поставлен диагноз лейкоз хронический, могут жить достаточно долго. А вот при остром лейкозе живут очень мало. Но и в этом случае все зависит от того, когда начат лечебный курс, его эффективности, индивидуальных особенностей организма и прочих факторов. Немало случаев, когда люди «сгорали» за несколько недель. В последние годы, при правильном, своевременно проведенном лечении и последующей поддерживающей терапии, срок жизни при острой форме лейкоза увеличивается.
Видео: лекция о миелоидном лейкозе у детей
Волосатоклеточный лимфоцитарный лейкоз
Онкологическое заболевание крови, при развитии которого костный мозг производит чрезмерное количество лимфоцитарных клеток, называется волосатоклеточный лейкоз. Оно возникает в очень редких случаях. Для него характерно медленное развитие и течение болезни. Лейкозные клетки при этом заболевании при многократном увеличении имеют вид небольших телец, обросших «волосами». Отсюда и название заболевания. Встречается эта форма лейкоза в основном у мужчин пожилого возраста (после 50 лет). Согласно статистике, женщины составляют только 25% общего числа заболевших.
Различают три вида волосатоклеточного лейкоза: рефракторный, прогрессирующий и нелеченный. Прогрессирующая и нелеченная формы - наиболее распространенные, так как основные симптомы заболевания, большинство больных связывают с признаками наступающей старости. По этой причине они обращаются к врачу с большим опозданием, когда болезнь уже прогрессирует. Рефракторная форма волосатоклеточного лейкоза является самой сложной. Она возникает, как рецидив после ремиссии и практически не поддается лечению.
Лейкоцит с «волосками» при волосатоклеточном лейкозе
Симптомы этого заболевания не отличаются от других разновидностей лейкоза. Выявить эту форму можно только проведя биопсию, анализ крови, иммунофенотипирование, компьютерную томографию и аспирацию костного мозга. Анализ крови при лейкозе показывает, что лейкоциты в десятки (в сотни) раз превышают норму. При этом количество тромбоцитов и эритроцитов, а также гемоглобин снижаются до минимума. Все это является критериями, которые свойственны данному заболеванию.
- Химиотерапевтические процедуры с использованием кладрибина и пентосатина (противораковых препаратов);
- Биологическую терапию (иммунотерапию) препаратами Интерферон альфа и Ритуксимаб;
- Хирургический метод (спленэктомия) - иссечение селезенки;
- Пересадку стволовых клеток;
- Общеукрепляющую терапию.
Влияние лейкоза у коров на человека
Лейкоз - распространенное заболевание крупного рогатого скота (КРС). Есть предположение, что лейкозогенный вирус может передаваться через молоко. Об этом свидетельствуют опыты, проводимые на ягнятах. Однако, исследований о воздействии молока от зараженных лейкозом животных на человека, не проводилось. Опасным считается не сам возбудитель лейкоза КРС (он погибает во время нагревания молока до 80°С), а канцерогенные вещества, которые невозможно уничтожить кипячением. К тому же, молоко больного лейкозом животного способствует снижению иммунитета человека, вызывает аллергические реакции.
Молоко от коров, больных лейкозом, категорически запрещается давать детям, даже после термической обработки. Взрослые люди могут употреблять в пищу молоко и мясо животных больных лейкозом исключительно после обработки высокими температурами. Утилизируют только внутренние органы (ливер), в которых в основном размножаются лейкозные клетки.
Острый лейкоз (острая лейкемия) – это тяжелое злокачественное заболевание, поражающее костный мозг. В основе патологии лежит мутация гемопоэтических стволовых клеток – предшественников форменных элементов крови. В результате мутации клетки не дозревают, а костный мозг заполняется незрелыми клетками – бластами. Изменения происходят и в периферической крови – количество основных форменных элементов (эритроцитов, лейкоцитов, тромбоцитов) в ней падает.
С прогрессирование заболевания опухолевые клетки выходят за пределы костного мозга и проникают в другие ткани, вследствие чего развивается так называемая лейкозная инфильтрация печени, селезенки, лимфоузлов, слизистых оболочек, кожи, легких, головного мозга, прочих тканей и органов. Пик заболеваемости острыми лейкозами припадает на возраст 2-5 лет, потом отмечается небольшой подъем в 10-13 лет, мальчики болеют чаще, чем девочки. У взрослых опасным периодом в плане развития острых лейкозов является возраст после 60 лет.
В зависимости от того, какие клетки поражаются (миелопоэзного или лимфопоэзного ростка), выделяют два основных вида острого лейкоза:
- ОЛЛ – острый лимфобластный лейкоз.
- ОМЛ – острый миелобластный лейкоз.

ОЛЛ чаще развивается у детей (80% всех острых лейкозов), а ОМЛ – у людей старшего возраста.
Существует и более детальная классификация острых лейкозов, которая учитывает морфологические и цитологические особенности бластов. Точное определение вида и подвида лейкоза необходимо врачам для выбора тактики лечения и составления прогноза для больного.
Причины острых лейкозов
Изучение проблемы острых лейкозов – это одно из приоритетных направлений современной медицинской науки. Но, не смотря на многочисленные исследования, точные причины возникновения лейкемий до сих пор не установлены. Ясно лишь то, что развитие недуга тесно связано с факторами, способными вызывать мутацию клеток. К таким факторам можно отнести:
- Наследственную склонность . Некоторые варианты ОЛЛ практически в 100% случаев развиваются у обоих близнецов. Кроме того, не редкими являются случаи возникновения острой лейкемии у нескольких членов семьи.
- Воздействие химических веществ (в частности бензола). ОМЛ может развиться после химиотерапии, проведенной по поводу другого заболевания.
- Радиоактивное облучение .
- Гематологические заболевания – апластическую анемию, миелодисплазию и т.п.
- Вирусные инфекции , а вероятнее всего аномальный иммунный ответ на них.
Однако в большинстве случаев острой лейкемии врачам так и не удается выявить факторы, спровоцировавшие мутацию клеток.

В течение острого лейкоза выделяют пять стадий:
- Предлейкоз, который часто остается незамеченным.
- Первую атаку – острую стадию.
- Ремиссию (полную или неполную).
- Рецидив (первый, повторный).
- Терминальную стадию.
С момента мутации первой стволовой клетки (а именно с одной клетки все и начинается) до появления симптомов острого лейкоза в среднем проходит 2 месяца. За это время в костном мозге накапливаются бластные клетки, не дающие созревать и выходить в кровяное русло нормальным форменным элементам крови, вследствие чего появляются характерные клинические симптомы недуга.
Первыми «ласточками» острого лейкоза могут быть:
- Лихорадка.
- Ухудшение аппетита.
- Боль в костях и суставах.
- Бледность кожи.
- Повышенная кровоточивость (геморрагии на коже и слизистых, носовые кровотечения).
- Безболезненное увеличение лимфатических узлов.
Эти признаки очень напоминают острую вирусную инфекцию, поэтому не редко больных лечат от нее, а в ходе обследования (включающего общий анализ крови) обнаруживают ряд изменений, характерных для острого лейкоза.
В целом картина болезни при острой лейкемии определяется доминирующим синдромом, их выделяют несколько:
- Анемический (слабость, одышка, бледность).
- Интоксикационный (ухудшение аппетита, лихорадка, снижение массы, потливость, сонливость).
- Геморрагический (гематомы, петехиальная сыпь на коже, кровотечения, кровоточивость десен).
- Костно-суставный (инфильтрация надкостницы и суставной капсулы, остеопороз, асептический некроз).
- Пролиферативный (увеличение лимфатических узлов, селезенки, печени).
Помимо этого, очень часто при острых лейкозах развиваются инфекционные осложнения, причиной которых является иммунодефицит (в крови недостаточно зрелых лимфоцитов и лейкоцитов), реже – нейролейкемия (метастазирование лейкозных клеток в головной мозг, которое протекать по типу менингита или энцефалита).
Описанные выше симптомы нельзя оставлять без внимания, поскольку своевременное выявление острого лейкоза значительно повышает эффективность противоопухолевого лечения и дает шанс больному на полное выздоровление.
Диагностика острой лейкемии состоит из нескольких этапов:

Существует два метода лечения острых лейкозов: многокомпонентная химиотерапия и трансплантация костного мозга. Протоколы лечения (схемы назначения лекарственных препаратов) при ОЛЛ и ОМЛ применяются различные.
Первый этап химиотерапии – это индукция ремиссии, основная цель которой заключается в уменьшении количества бластных клеток до необнаруживаемого доступными методами диагностики уровня. Второй этап – консолидация, направленная на ликвидацию оставшихся лейкозных клеток. За этим этапом следует реиндукция – повторение этапа индукции. Помимо этого, обязательным элементом лечения является поддерживающая терапия оральными цитостатиками.
Выбор протокола в каждом конкретном клиническом случае зависит от того, в какую группу риска входит больной (играет роль возраст человека, генетические особенности заболевания, количество лейкоцитов в крови, реакция на проводимое ранее лечение и т.п.). Общая длительность химиотерапии при острых лейкозах составляет около 2 лет.
Критерии полной ремиссии острой лейкемии (все они должны присутствовать одновременно):
- отсутствие клинических симптомов недуга;
- обнаружение в костном мозге не более 5% бластных клеток и нормальное соотношение клеток других ростков кроветворения;
- отсутствие бластов в периферической крови;
- отсутствие экстрамедуллярных (то есть расположенных за пределами костного мозга) очагов поражения.
Химиотерапия, хотя и направлена на излечение больного, очень негативно действует на организм, поскольку токсична. Поэтому на ее фоне у больных начинают выпадать волосы, появляется тошнота, рвота, нарушения функционирования сердца, почек, печени. Чтобы своевременно выявлять побочные действия лечения и следить за эффективностью терапии, всем больным необходимо регулярно сдавать анализы крови, проходить исследования костного мозга, биохимический анализ крови, ЭКГ, ЭхоКГ и т.д. После завершения лечения больные также должны оставаться под медицинским наблюдением (амбулаторным).
Немаловажное значение в лечении острых лейкозов имеет сопутствующая терапия, которая назначается в зависимости от появившихся у больного симптомов. Пациентам может потребоваться переливание препаратов крови, назначение антибиотиков, дезинтоксикационное лечение для уменьшения интоксикации, обусловленной заболеванием и применяемыми химиопрепаратами. Помимо этого, при наличии показаний проводится профилактическое облучение головного мозга и эндолюмбальное введение цитостатиков для предупреждения неврологических осложнений.
Также очень важен правильный уход за больными. Их необходимо оберегать от инфекций, создавая условия жизни, наиболее приближенные к стерильным, исключая контакты с потенциально заразными людьми и т.д.
Больным острыми лейкозами пересаживают костный мозг, потому что только в нем есть стволовые клетки, которые могут стать родоначальниками форменных элементов крови. Трансплантация, проводимая таким пациентам, должна быть аллогенной, то есть от родственного или неродственного совместимого донора. Показана эта лечебная процедура и при ОЛЛ, и при ОМЛ, причем пересадку желательно осуществлять во время первой ремиссии, особенно если есть высокий риск рецидива – возвращения болезни.
При первом рецидиве ОМЛ трансплантация вообще является единственным спасением, поскольку выбор консервативного лечения в таких случаях весьма ограничен и часто сводится к паллиативной терапии (направленной на улучшение качества жизни и облегчение состояния умирающего человека).
Главное условие для проведения трансплантации – полная ремиссия (чтобы «пустой» костный мозг мог заполниться нормальными клетками). Для подготовки больного к процедуре пересадки обязательно проводится еще и кондиционирование – иммуносупрессивная терапия, предназначенная для уничтожения оставшихся лейкозных клеток и создание глубокой депрессии иммунитета, которая необходима для предупреждения отторжение трансплантата.

Противопоказания к трансплантации костного мозга:
- Серьезные нарушения функции внутренних органов.
- Острые инфекционные заболевания.
- Рецидив лейкоза, неподдающийся лечению.
- Пожилой возраст.
Прогноз при лейкозе
На прогноз влияют следующие факторы:
- возраст больного;
- вид и подвид лейкоза;
- цитогенетические особенности заболевания (например, наличие филадельфийской хромосомы);
- реакция организма на химиотерапию.
Прогноз у детей с острой лейкемией намного лучше, чем у взрослых. Связано это, во-первых, с более высокой реактогенностью детского организма на лечение, а во-вторых, с наличием у пожилых пациентов массы сопутствующих заболеваний, не позволяющих проводить полноценную химиотерапию. Кроме того, взрослые пациенты чаще обращаются к врачам, когда заболевание уже запущенно, к здоровью же детей родители относятся обычно более ответственно.
Если же оперировать цифрами, то пятилетняя выживаемость при ОЛЛ у детей, по разным данным, составляет от 65 до 85%, у взрослых – от 20 до 40%. При ОМЛ прогноз несколько отличается: пятилетняя выживаемость отмечается у 40-60% пациентов моложе 55 лет, и всего у 20 % больных старшего возраста.
Подводя итог, хочется отметить, что острый лейкоз – это тяжелая болезнь, но излечимая. Эффективность современных протоколов ее лечения достаточно высокая, а рецидивы недуга после пятилетней ремиссии практически никогда не возникают.
Зубкова Ольга Сергеевна, медицинский обозреватель, врач-эпидемиолог