Ишемическая болезнь сердца — симптомы. Клинические рекомендации и образ жизни при постинфарктном кардиосклерозе Пройти лечение в Корее, Израиле, Германии, США
Из-за своего мультифакторного действия и сравнительной безопасности Сиофор не всегда принимают по прямому назначению – для лечения диабета. Свойство лекарства стабилизировать, а в некоторых случаях и снижать растущий вес, позволяет использовать его для похудения. Данные исследований показывают, что лучший эффект наблюдается у лиц с метаболическим синдромом и высокой долей висцерального жира.
По отзывам, Сиофор без диеты позволяет сбросить до 4,5 кг. К тому же он способен уменьшить аппетит и улучшить обмен веществ, поэтому облегчает похудение при помощи низкокалорийной диеты и спорта.
Помимо влияния на вес в настоящее время рассматривается целесообразность приема Сиофора для лечения следующих заболеваний:
- При подагре Сиофор уменьшает проявления болезни и снижает уровень мочевой кислоты. В ходе эксперимента больные в течение 6 месяцев принимали 1500 мг метформина, улучшения наблюдались в 80% случаев.
- При жировой дистрофии печени также было отмечено положительное влияние метформина, однако окончательного вывода еще не представлено. Пока достоверно установлено, что лекарство повышает эффективность диеты при жировом гепатозе.
- При поликистозе яичников лекарство используется для улучшения овуляции и восстановления менструального цикла.
- Существуют предположения, что метформин может иметь противораковое действие. Предварительные исследования показали снижение риска онкологии при 2 типе диабета.
Несмотря на то, что Сиофор имеет минимум противопоказаний и продается без рецепта, не стоит заниматься самолечением. Метформин хорошо работает только у больных с инсулинорезистентностью, поэтому желательно сдать анализы, как минимум глюкозу и инсулин, и определить уровень HOMA-IR.
Дополнительно >> Анализ крови на инсулин - зачем сдавать и как правильно это делать?
Сиофор для похудения как применять
Уровень сахара
Сиофор можно принимать для похудения не только диабетикам, но и условно здоровым людям с лишним весом. Действие лекарства основано на снижении инсулинорезистентности. Чем она меньше, тем ниже уровень инсулина, тем проще расщепляются жировые ткани. При большом избытке веса, малой подвижности, неправильном питании инсулинорезистентность в той или иной мере присутствует у всех, поэтому можно рассчитывать на то, что Сиофор поможет сбросить немного лишних килограммов. Лучшие результаты ожидаются у людей с ожирением по мужскому типу – на животе и боках, основной жир располагается вокруг органов, а не под кожей.
Свидетельство инсулинорезистентности – завышенный уровень инсулина в сосудах, определяют его путем анализа венозной крови, проведенного натощак. Сдать кровь можно в любой коммерческой лаборатории, направления врача для этого не требуется. На выданном бланке обязательно указывают референсные (целевые, нормальные) значения, с которыми можно сравнить полученный результат.
Предполагается, что лекарство воздействует на аппетит с нескольких сторон:
- Влияет на механизмы регуляции голода и сытости в гипоталамусе.
- Увеличивает концентрацию лептина, гормона-регулятора энергетического обмена.
- Улучшает чувствительность к инсулину, благодаря чему клетки вовремя получают энергию.
- Регулирует жировой обмен.
- Предположительно, устраняет сбой циркадных ритмов, нормализуя тем самым пищеварение.
Не стоит забывать, что первое время могут быть проблемы с ЖКТ. Когда организм привыкнет, эти симптомы должны прекратиться. Если улучшения нет больше 2 недель, попробуйте заменить Сиофор пролонгированным метформином, например, Глюкофажем Лонг. В случае полной непереносимости лекарства справиться с инсулинорезистентностью поможет ежедневная физкультура и малоуглеводная диета - меню при диабете 2 типа.
При отсутствии противопоказаний препарат можно принимать непрерывно длительное время. Дозировка согласно инструкции: начинаем с 500 мг, постепенно доводим до оптимальной дозы (1500-2000 мг). Прекращают пить Сиофор, когда достигнута цель похудения.
Аналоги препарата
В России накоплен большой опыт использования Сиофора при сахарном диабете. Одно время он был даже более известен, чем оригинальный Глюкофаж. Цена Сиофора невелика, от 200 до 350 рублей за 60 таблеток, поэтому нет смысла принимать более дешевые заменители.
Лекарства, являющиеся полными аналогами Сиофора, таблетки отличаются только вспомогательными ингредиентами:
Все аналоги имеют дозировку 500, 850, 1000; Метформин-Рихтер – 500 и 850 мг.
Когда Сиофор несмотря на диету не снижает сахар, заменять его аналогами не имеет смысла. Это значит, что сахарный диабет перешел на следующую стадию, и поджелудочная железа начала утрачивать свои функции. Больному назначают таблетки, стимулирующие синтез инсулина, или гормон в инъекциях.
Сиофор или Глюкофаж - что лучше?
Первым торговым наименованием Метформина, получившим патент, был Глюкофаж. Он и считается оригинальным препаратом. Сиофор – качественный, эффективный дженерик. Обычно аналоги всегда хуже оригиналов, в этом случае дело обстоит по-другому. Благодаря высокому качеству и грамотному продвижению, Сиофор смог добиться признания больных диабетом и эндокринологов. Сейчас он назначается лишь немного реже, чем Глюкофаж. По отзывам, разницы между лекарствами не существует, оба отлично снижают сахар.
Единственное принципиальное различие этих лекарств: Глюкофаж имеет версию с более длительным действием. По данным исследований, пролонгированный препарат позволяет снизить риск неприятных ощущений в органах пищеварения, поэтому при плохой переносимости таблетки Сиофор можно заменить Глюкофажем Лонг.
Сиофор или российский Метформин - что лучше?
В большинстве случаев российские лекарства с метформином являются таковыми только условно. Таблетки и упаковку производит отечественная фирма, она же осуществляет выпускающий контроль. А вот фармацевтическая субстанция, тот самый метформин, закупается в Индии и Китае. Если учесть, что эти лекарства ненамного дешевле оригинального Глюкофажа, принимать их не имеет смысла, несмотря на заявленную идентичность.
Правила приема
Таблетки Сиофор, выпитые натощак, усиливают проблемы с пищеварением, поэтому их принимают во время или после еды, причем выбирают самые обильные приемы пищи. Если дозировка невелика, таблетки можно пить однократно за ужином. При дозе от 2000 мг Сиофор делят на 2-3 приема.
Длительность лечения
Сиофор принимают столько, сколько требуется по показаниям. При сахарном диабете его пьют годами: сначала в одиночку, затем с другими сахароснижающими лекарствами. Длительный прием метформина может привести к B12 дефициту, поэтому диабетикам рекомендуют ежедневное употребление продуктов с высоким содержанием витамина: говяжьей и свиной печени, морской рыбы. Желательно ежегодно сдавать анализ на кобаламин, и при его нехватке пропивать курс витамина.
Если препарат принимался для стимуляции овуляции, его отменяют сразу после наступления беременности. При похудении – как только снизится эффективность лекарства. Если соблюдается диета, обычно достаточно полугода приема.
Максимальная доза
Оптимальной дозировкой при сахарном диабете считается 2000 мг метформина, так как именно такое количество характеризуется лучшим соотношением «сахароснижающий эффект – побочные действия». Исследования по влиянию Сиофора на вес проводились с 1500 мг метформина. Без риска для здоровья дозу можно увеличить до 3000 мг, но нужно быть готовым, что могут возникнуть нарушения пищеварения.
Совместимость с алкоголем
В инструкции к лекарству говорится о недопустимости острой интоксикации алкоголем, так как она может вызвать лактоацидоз. При этом небольшие дозы, эквивалентные 20-40 г спирта, разрешены. Не стоит забывать, что этанол ухудшает компенсацию сахарного диабета.
Влияние на печень
Действие Сиофора затрагивает в том числе и печень. В ней уменьшается синтез глюкозы из гликогена и неуглеводных соединений. В подавляющем большинстве это влияние безопасно для органа. В исключительно редких случаях увеличивается активность ферментов печени, развивается гепатит. Если прекратить принимать Сиофор, оба нарушения проходят самостоятельно.
Если болезнь печени не сопровождается недостаточностью, метформин разрешен, а при жировом гепатозе даже рекомендован к применению. Препарат препятствует окислению липидов, снижает уровень триглицеридов и холестерина, уменьшает поступление жирных кислот в печень. По данным исследований, он в 3 раза увеличивает эффективность диеты, назначаемой при жировом гепатозе.
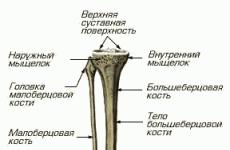
- К ней относится правый желудочек и правое предсердие. Эта часть сердца занимается прокачкой венозной крови, в которой содержание кислорода невелико. Сюда поступает углекислый газ от всех органов и тканей организма.
- Есть в правой половине сердца трикуспидальный клапан, соединяющий предсердие с желудочком. Последний также соединяется с легочной артерией одноименным клапаном.
Сердце располагается в специальной сумке, которая выполняет амортизирующую функцию. Она наполнена жидкостью, смазывающей сердце. Объем сумки обычно составляет 50 мл. Благодаря ей сердце не подвергается трению с другими тканями и работает в нормальном режиме.
Сердце работает циклично. Перед тем как сократиться, орган расслаблен. При этом происходит пассивное наполнение кровью. После этого оба предсердия сокращаются, проталкивая дополнительное количество крови в желудочки. Далее предсердия возвращаются в расслабленное состояние.
Затем желудочки сокращаются, выталкивая тем самым кровь в аорту и легочную артерию. После происходит расслабление желудочков, а фаза систолы сменяется фазой диастолы.
Сердце обладает уникальной функцией – автоматизмом. Этот орган способен без помощи внешних факторов агрегировать нервные импульсы, под воздействием которых происходит сокращение сердечной мышцы. Никакой другой орган человеческого организма такой функцией не обладает.
За генерацию импульсов отвечает водитель ритма, расположенный в правом предсердии. Именно оттуда начинают поступать импульсы к миокарду через проводящую систему.
Коронарные артерии являются одной из важнейших составляющих, обеспечивающих работу и жизнедеятельность сердца. Именно они доставляют необходимый кислород и питательные вещества ко всем сердечным клеткам.
Если коронарные артерии имеют хорошую проходимость, то орган работает в нормальном режиме, не перенапрягается. Если же у человека наблюдается атеросклероз, то сердце работает не в полную силу, оно начинает чувствовать серьезный недостаток кислорода. Все это провоцирует появление биохимических и тканевых изменений, которые впоследствии приводят к развитию ИБС.
Самодиагностика
Очень важно знать симптомы ИБС. Проявляются они обычно в возрасте 50 лет и старше. Выявить наличие ИБС можно во время физической активности.
К симптомам этого заболевания относят:
- стенокардию (боли в центре груди);
- нехватку воздуха;
- тяжелый вдох кислорода;
- очень частые сокращения сердечной мышцы (свыше 300 раз), приводящие к остановке движения крови.
У части пациентов ИБС протекает бессимптомно. Они даже не подозревают о наличии недуга, когда происходит инфаркт миокарда.
Чтобы понять, какова вероятность развития заболевания у больного, ему стоит воспользоваться специальным кардио-тестом «Здорово ли ваше сердце?».
Люди, желающие понять, есть ли у них ИБС, идут к кардиологу. Врач ведет диалог с пациентом, задавая вопросы, ответы на которые помогают составить полную картину о больном. Так специалист выявляет возможные симптомы, изучает факторы риска недуга. Чем больше этих факторов, тем выше вероятность наличие ИБС у больного.
Проявления большей части факторов можно устранить. Это помогает не дать болезни развиться, вероятность появления осложнений при этом тоже снижается.
К устранимым факторам риска относят:
- сахарный диабет;
- повышенное артериальное давление;
- курение;
- повышенный холестерин.

Лечащий врач также проводит осмотр пациента. На основе полученной информации он назначает прохождение обследований. Они помогают прийти к окончательному диагнозу.
К используемым методикам можно отнести:
- ЭКГ со стресс-тестом;
- рентгенографию груди;
- биохимический анализ крови, включающий определение содержания холестерина и глюкозы в крови.
Врач, подозревая у пациента серьезное поражение артерий, которое требует срочной операции, назначает еще один вид исследования – коронарографию. Далее определяется вид хирургического вмешательства.
Это может быть:
- ангиопластика;
- аортокоронарное шунтирование.
В менее тяжелых случаях используют медикаментозную методику лечения.
Важно чтобы пациент вовремя обратился к врачу за помощью. Специалист сделает все, чтобы у больного не развивались какие-либо осложнения.
Чтобы избежать развития заболевания, пациент должен:
| Посещать кардиолога вовремя | Врач тщательно отслеживает все имеющиеся факторы риска, назначает лечение и вносит своевременные изменения в случае необходимости. |
| Принимать прописанные ему медикаменты | При этом очень важно соблюдать дозировку, назначенную врачом. Ни в коем случае нельзя самостоятельно менять или отказываться от лечения. |
| Носить нитроглицерин с собой, если он прописан врачом | Этот препарат может понадобиться в любое время. Он снимает боли при стенокардии. |
| Вести правильный образ жизни | Подробности врач сообщает на приеме. |
| Вводить лечащего врача в курс дела | Обязательно рассказывать о болях за грудиной и других малейших проявлениях болезни. |

Профилактические меры
Для профилактики ИБС нужно следовать 3 правилам:
| Никакого никотина |
|
| Активный образ жизни обязателен |
|
| Держать вес в норме |
|
Массаж при ишемической болезни сердца
Пациент с ИБС может дополнить лечение массажем с ароматерапией. В комнату, где спит больной, нужно поставить специальную лампаду. Она будет наполнять воздух различными ароматами масел. Лучше всего подойдет лаванда, мандарин, иланг-иланг, мелисса.
Массаж грудной клетки делать каждый день не нужно, он должен быть эпизодическим. Вместо массажного масла нужно использовать персиковое, кукурузное или оливковое.
Столовая ложка любого из них смешивается с одним из следующих составов (по 1 капле каждого ингредиента):
- масла герани, майорана и ладана;
- масла нероли, имбиря и бергамота;
- масла мускатного шалфея, бергамота и иланг-иланга.
Массаж нужно делать, предварительно нанеся получившуюся смесь на левую грудную мышцу и сверху нее. Движения должны быть легкими, плавными, без сильного нажима.
Любой способ хирургического лечения ишемической болезни высокоэффективен. Снижается степень выраженности одышки, уменьшается или полностью исчезает стенокардия. У каждого способа оперативного лечения имеются свои показания и противопоказания. Для лечения ИБС используются: аортокоронарное шунтирование и...
Ишемическая болезнь сердца – одна из наиболее распространенных патологий сердечно-сосудистой системы в развитых странах. Она представляет собой поражение сердца, которое вызвано абсолютным либо относительным нарушением кровоснабжения, произошедшим вследствие расстройства кровообращения в коронарных...
Недостаточное снабжение сердца кислородом вследствие сужения артерий и их закупоривания бляшками приводит к развитию ишемической болезни сердца (ИБС). Причин может быть много: злоупотребление спиртными напитками, неправильный рацион, малоподвижный образ жизни, способствующий развитию гиподинамии, постоянные стрессы и...
Впервые принцип применения ЭКГ был введен в обращение в 70-х годах 19 века. Сделано это было англичанином по имени У.Уолтер. Сейчас, когда прошло уже почти 150 лет с того момента, методика снятия показателей электрической активности сердца значительно изменилась, став более надежной и информативной, но основные принципы,...
Принципы лечения и профилактика тесно связаны с применением фитотерапии и диеты. Правильное питание и народные средства в лечении ишемической болезни сердца способны кардинальным образом улучшить состояние больного. Принципы терапии Причины ИБС разные, но почти все в своей основе имеют неправильное питание и нездоровый...
Кардиосклероз атеросклеротического генеза обусловлен нарушением липидного обмена с отложением холестериновых бляшек на интиме сосудов эластического типа. В продолжении статьи будет рассмотрено о причинах, симптомах, лечении атеросклеротического кардиосклероза и его классификация согласно МКБ-10.
Классификационные критерии
Вместе с тем принято рассматривать все нозологии согласно международной классификации болезней десятого пересмотра (МКБ-10). Этот справочник поделен на рубрики, где каждой патологии присваивается цифровое и буквенное обозначение. Градация диагноза выглядит следующим образом:
- I00-I90 – болезни системы кровообращения.
- I20-I25 – ишемическая болезнь сердца.
- I25 – хроническая ишемическая болезнь сердца.
- I25.1 – атеросклеротическая болезнь сердца
Этиология
Как уже упоминалось выше, основной причиной патологии является нарушение жирового обмена.
Вследствие атеросклероза венечных артерий сужается просвет последних, и в миокарде появляются признаки атрофии миокардиальных волокон с дальнейшими некротическими изменениями и формированием рубцовой ткани.
Это также сопровождается гибелью рецепторов, что увеличивает потребность миокарда в кислороде.
Подобные изменения способствуют прогрессированию ишемической болезни.
Принято выделять факторы, приводящие к нарушению холестеринового обмена, которыми являются:
- Психоэмоциональные перегрузки.
- Малоподвижный образ жизни.
- Курение.
- Повышенное артериальное давление.
- Нерациональное питание.
- Избыточная масса тела.
Клиническая картина
Клинические проявления атеросклеротического кардиосклероза характеризуются следующими симптомами:
- Нарушение коронарного кровотока.
- Расстройство ритма сердца.
- Хроническая недостаточность кровообращения.
Нарушение коронарного кровотока проявляется ишемией миокарда. Пациенты ощущают боли за грудиной ноющего или тянущего характера с иррадиацией в левую руку, плечо, нижнюю челюсть. Реже болевые ощущения локализуются в межлопаточной области либо иррадиируют в правую верхнюю конечность. Провоцируется ангинозный приступ физической нагрузкой, психоэмоциональной реакцией, а по мере прогрессирования заболевания возникает и в покое.
Купировать боль можно с помощью препаратов нитроглицерина. В сердце находится проводящая система, благодаря которой обеспечивается постоянная и ритмичная сократительная способность миокарда.
Электрический импульс движется по определенному пути, постепенно охватывая все отделы. Склеротические и рубцовые изменения представляют собой препятствие на пути распространения волны возбуждения.
В результате меняется направление движения импульса и нарушается сократительная деятельность миокарда.
Пациентов с атеросклеротическим атеросклерозом беспокоят такие виды аритмии, как экстрасистолия, мерцательная аритмия, блокады.
ИБС и ее нозологическая форма атеросклеротический кардиосклероз имеет медленно прогрессирующее течение, и пациенты на протяжении многих лет могут не ощущать никаких симптомов.
Однако все это время в миокарде происходят необратимые изменения, что в итоге приводит к хронической сердечной недостаточности.
В случае застоя в малом круге кровообращения отмечаются одышка, кашель, ортопноэ. При застое в большом круге кровообращения характерны никтурия, гепатомегалия, отеки ног.
Терапия
Лечение атеросклеротического кардиосклероза подразумевает коррекцию образа жизни и использование медикаментозных средств. В первом случае необходимо сделать упор на мероприятия, направленные на устранение факторов риска. С этой целью необходимо нормализовать режим труда и отдыха, снизить вес при ожирении, не избегать дозированных физических нагрузок, соблюдать гипохолестериновую диету.
В случае неэффективности вышеуказанных мероприятий назначаются лекарственные средства, способствующие нормализации липидного обмена. Разработано несколько групп препаратов для этой цели, но большей популярностью пользуются статины.
Механизм их действия основан на угнетении ферментов, участвующих в синтезе холестерина. Средства последнего поколения способствуют также повышению уровня липопротеидов высокой плотности, а проще говоря, «хорошего» холестерина.
Еще одним немаловажным свойством статинов является то, что они улучшают реологический состав крови. Это препятствует образованию тромбов и позволяет избежать острых сосудистых катастроф.
Заболеваемость и смертность от сердечно-сосудистой патологии растет с каждым годом, и любой человек должен иметь представление о такой нозологии и правильных методах коррекции.
Ишемическая болезнь сердца атеросклеротический кардиосклероз. Что такое атеросклеротический кардиосклероз?
Существует немало болезней, отличающихся скрытным и потому опасным развитием. Одно из таких заболеваний - атеросклеротический кардиосклероз.
Это серьезный сердечный недуг, легкомысленное отношение к нему чревато самыми негативными последствиями. Поэтому крайне важно для успеха борьбы с ним своевременно диагностировать болезнь и организовать правильное лечение.
Для того чтобы решить эту задачу, необходимо четко представлять себе причины и патогенез, знать симптоматику болезни, а также основные приемы лечения. Но прежде всего следует разобраться в самой природе кардиосклероза.
Что представляют собой кардиосклероз и его атеросклеротическая разновидность?
Под кардиосклерозом понимают такие патолого-морфологические процессы в сердце, из-за которых происходит спровоцированное различными факторами (например, любым хроническим воспалительным процессом) разрастание сердечной ткани до состояния довольно значительного уплотнения. Излечить кардиосклероз практически невозможно, само же лечение фактически сводится к подавлению основных симптомов.
Часто в медицинской практике атеросклеротический кардиосклероз отождествляют с ишемической болезнью. Но указанный кардиосклероз фактически представляет собой лишь одно из проявлений более общего и разностороннего заболевания под названием ИБС. Развивается оно на фоне кислородного голодания (ишемии), которому подвергается сердечная мышца.
Различают острую и хроническую фазы развития ИБС. При острой ишемии может возникнуть приступ стенокардии, который впоследствии способен вылиться в инфаркт миокарда. Во время этой фазы больной ощущает значительные боли в области сердца.
Напротив, хроническая ишемия обычно развивается постепенно, а человек может чувствовать себя совершенно нормально и даже не подозревать о приближении опасного недуга. За то время, пока пациент не проводит надлежащего лечения, происходят морфологические изменения в артериях, на их стенках скапливаются атеросклеротические бляшки. Из-за этого ухудшается ток крови по кровеносным сосудам и возникает кислородное голодание миокарда.
Вследствие продолжительного нарушения работы кровеносной системы и сопутствующей этому ишемии функциональные волокна сердечной мышцы подвергаются органическим изменениям и постепенно замещаются соединительной тканью.
Такая ткань уже не способна сокращаться, превращаясь в плотную неработающую структуру. Процесс завершается нарушением нервной проводимости по сердечной мышце, что отчетливо показывает электрокардиограмма.
Вернуться к оглавлению
Причины и патогенез атеросклеротического кардиосклероза
Данное сердечное заболевание может быть спровоцировано несколькими причинами. К основным факторам, влияющим на сердечное здоровье, относятся:
- Повышенное содержание холестерина в крови. Данный параметр напрямую зависит от объема холестерина, который поступает в человеческий организм извне, в основном через пищу. Потребление продуктов с большим количеством холестерина ведет к оседанию этого вещества на стенках кровеносных сосудов, после чего появляются признаки атеросклероза.
- Излишний вес тела, ожирение. К этому приводит нездоровое увлечение жирными, искусственными и неправильно обработанными продуктами питания.
- Неспособность бороться с вредными привычками. Например, злоупотребление спиртными напитками и табакокурение провоцируют спазмы в сосудах, увеличивают содержание «плохого» холестерина. В результате происходит склеивание и наращивание тромбоцитов, нарушающих нормальный кровоток.
- Гиподинамия. По причине недостатка активности мышечной системы в организме ухудшается необходимый для здоровья обмен веществ.
- Заболевание сахарным диабетом. Он сопровождается нарушенным углеводным балансом.
- . В сочетании с сахарным диабетом резко повышает риск заболевания атеросклеротическим кардиосклерозом.
Развитие в сердечно-сосудистой системе атеросклеротических факторов формирует на сердечной ткани некрозные участки с очень маленькими рубцами. Омертвевшие при этом рецепторы понижают общую чувствительность тканей сердечной мышцы к поступающему в организм кислороду.
Данный вид кардиосклероза характеризуется продолжительным и прогрессирующим течением. Весь ход заболевания ведет к появлению компенсаторной гипертрофии левого желудочка с его последующей дилатацией (увеличением объема) и признаками сердечной недостаточности.
Вернуться к оглавлению
Основные симптомы атеросклеротического кардиосклероза
Указанное кардиологическое заболевание опасно главным образом тем, что в ранних фазах развития его непросто диагностировать из-за отсутствия особых симптомов. Поскольку эта болезнь представляет собой форму ишемической болезни сердца, врачи обычно ориентируются на признаки ИБС.
Тем не менее специалисты выделяют несколько симптомов, которые указывают на большую вероятность заболевания именно атеросклеротическим кардиосклерозом. В частности, о нем могут свидетельствовать внезапные или ноющие загрудные болевые ощущения, причем боли могут исходить не только из области сердца, но и отдавать в лопатку или левую руку. Кардиосклероз часто сопровождается головными болями, шумом в ушах и быстрым наступлением усталости.
Другой характерный симптом - появление одышки. Прогрессирует она постепенно, сначала возникая после значительного физического напряжения (тяжелая работа, спортивные тренировки), а со временем начиная сильно беспокоить человека даже во время медленной ходьбы.
Плохим признаком является третий симптом - обострения сердечной астмы. Если параллельно с ней в нижней части легких различается хрип, следует немедленно обратиться к врачу.
Еще один возможный признак атеросклеротического кардиосклероза - значительно учащенное сердцебиение (тахикардия). У пациента, страдающего указанным заболеванием, измерения пульса нередко показывают 160 и более ударов в минуту.
Едва ли не самым ярким проявлением кардиосклероза является формирование отечности на конечностях, которую провоцируют проблемы с увеличенной печенью.
Очень часто, особенно у пожилых людей в медицинской карточке можно встретить диагноз «ИБС. Атеросклеротический кардиосклероз». Полноценных комментариев врач, как правило, дать не успевает, поэтому мы разберём, что это за «болячка».
Ишемическая болезнь сердца (ИБС) – это заболевание сердца, которое развивается на фоне кислородного голодания сердечной мышцы.
Звучит одинаково? Да, но общим понятием является ИБС, а «атеросклеротический кардиосклероз» - это одно из проявлений ИБС.
Кислородное голодание сердечной мышцы может быть внезапным икоротким (острым) и постепенно развивающимся и долгим (хроническим). При остром кислородном голодании (ишемии) развивается приступ стенокардии. Если приступ стенокардии затягивается, то может развиться инфаркт миокарда. При хронической ишемии человек может чувствовать себя вполне нормально и никаких других проявлений может не быть.
При хронической ишемии миокарда (сердечной мышцы) часть мышечных волокон постепенно перестраиваются в соединительную ткань. Соединительная тканьпредставляет собой плотную структуру, наподобие мышечной связки, которая не может сокращаться. Из-за того, что часть мышечных волокон сердца перестроилась в соединительную ткань и не сокращается, нарушается проведение нервного импульса по миокарду. Эти нарушения видны на электрокардиограмме (ЭКГ). Это и есть «кардиосклероз». А «атеросклеротический» он потому, что причиной хронической ишемии миокарда является появление холестериновых (атеросклеротических) бляшек в сосудах сердца. Чем больше атеросклеротическая бляшка закрывает просвет сосуда, тем меньше крови поступает в сердечную мышцу и она начинает испытывать кислородное голодание.
К чему может привести атеросклеротический кардиосклероз?
1. К нарушению ритма сердца. В норме нервный импульс охватывает сердечную мышцу равномерно и все мышечные волокна сокращаются одномоментно. При кардиосклерозе часть мышечных клеток заменяется на соединительную ткань, которая неспособна проводить нервные импульсы. В результате мышца сокращается неравномерно, а часть мышечных клеток может вообще не сокращаться из-за того, что нервный импульс просто до них не доходит. Эта часть клеток может начать сокращаться в своем собственном режиме, нарушая общую картину сокращения сердца. Этот «очаг» время от времени может передавать импульсы от своих сокращений на другие клетки и на всю сердечную мышцу. В результате вся сердечная мышца между своими нормальными сокращениями вдруг сокращается еще раз. Одно такое внеочередное сокращение сердца называется «экстрасистолой», а частое возникновение экстрасистол – «экстрасистолией». Экстрасистолия может появляться не только при кардиосклерозе, но и при других заболеваниях сердца и даже при дефиците некоторых микроэлементов, в частности, магния. Кроме экстрасистолии при атеросклеротическом кардиосклерозе возможно возникновение мерцательной аритмии, а также блокад.
2. Атеросклеротический кардиосклероз также может привести к сердечной недостаточности. Если количество мышечных волокон, которые испытывают ишемию становится слишком много, то сердце становится неспособно к сильному сокращению. В результате часть крови, которая была в сердце в момент сокращения, остается в сердце. Сердце просто не может протолкнуть всю кровь из себя в сосуды. Представьте, что кровь – это река, а сердце – это плотина на реке. Каждый день плотина сбрасывает 1000 тонн воды вниз по реке. Если плотина вдруг станет плохо работать и будет сбрасывать всего по 500 тонн воды, то вода будет накапливаться до плотины, а нижележащим поселениям будет нехватать свежей воды. Также и кровь начинает накапливаться в венах, застаиваться в ногах, руках. Если вода до плотины застаивается, то она заливает все вокруг и образуется болото. Также и кровь при застое в ногах начинает выделять воду в ткани и образуется отек. Кроме того, что кровь застаивается в венах, все органы и ткани начинают страдать от дефицита поступающей крови. Вот как раз поэтому люди, которые страдают сердечной недостаточностью обычно испытывают слабость и имеют отеки на ногах, которые не проходят после ночного сна.
Атеросклеротический кардиосклероз. Лечение.
Лечение атеросклеротического кардиосклероза сводится лишь к лечению симптомов – сердечной недостаточности и аритмии. Если этих проявлений нет, то вылечить кардиосклероз не представляется возможным. Если мышечная клетка переродилась в соединительную ткань, то даже если восстановить поступление кислорода, обратно она в мышечную клетку не превратится. Возможно в будущем, когда появится массовое использование стволовых клеток появится и возможность восстановления любых повреждений сердца, но пока это на грани фантастики.
Многим пожилым людям, которые обращаются к врачу с жалобами на боли в сердце, ставят диагноз «атеросклеротический кардиосклероз». Проблемы с функционированием сосудов со временем приводят к такому заболеванию. Поэтому людям старше 50 лет надо регулярно проходить обследование и принимать профилактические меры, чтобы болезнь не привела к преждевременной смерти.
Кардиосклероз ставится многим больным с ИБС. Он является одной из форм проявления этой болезни. Возникает она из-за кислородного голодания мышцы сердца, вызванного сужением коронарных сосудов. Страдают от этого многие люди пожилого возраста, поэтому в международной медицинской практике такой диагноз не ставят, определяя состояние больного, как ИБС. Но расшифровка позволяет точнее описать причины и особенности заболевания.
Возникает атеросклеротический кардиосклероз чаще у мужчин после 45 лет и у тех, кто ведет нездоровый образ жизни. Но женщины с наступлением климактерического периода тоже подвержены заболеванию. Кардиосклероз - это развитие рубцовой соединительной ткани в сосудах сердца. Диагноз «атеросклеротический» ставят тогда, когда причиной этого становятся на стенках артерий. В результате сосуды сужаются, и сердце не может нормально функционировать. Заболевание считается неизлечимым, и такое состояние сохраняется до смерти.
Симптомы
Опасность этого проявления ИБС в том, что на начальных стадиях процесс протекает почти бессимптомно. Человек чувствует быструю утомляемость, слабость и головокружение. Но со временем все больше коронарных сосудов поражаются. Сердце увеличивается в размерах и испытывает кислородное голодание. Диагноз ставится в том случае, если человек жалуется на такие симптомы:
- Одышку, которая вначале проявляется при тяжелой физической работе. С увеличением числа пораженных сосудов, она возникает даже при ходьбе.
- Постоянную слабость и нарастающую усталость.
- Беспокоящие боли в сердце. Возможны типичные приступы стенокардии, обычные при ИБС. Боль отдает в руку и под лопатку.
- Головные боли, шум в ушах и головокружение (к этому приводит кислородное голодание).
- Возникающие отеки в ногах из-за недостаточности кровообращения.
- Нарушения сердечного ритма (встречаются часто, как и при любых проявлениях ИБС) - мерцательную аритмию, тахикардию или же экстрасистолию.
Эти симптомы развиваются постепенно. Если вовремя не поставлен правильный диагноз и не начато лечение, то изменение коронарных сосудов неуклонно прогрессирует. Сердце из-за недостатка кровообращения работает хуже и хуже, что со временем приводит к смерти.
На основании чего ставится диагноз?
Снижение работоспособности, одышку и боли в сердце человек списывает на усталость. Поэтому некоторые не идут к врачу, если не становится совсем плохо. Но такое отношение к собственному здоровью приводит к преждевременной смерти от инфаркта или других осложнений. Поэтому людям, которые находятся в группе риска по сердечно сосудистым заболеваниям, нужно регулярно проходить обследования.
На основании каких диагностических процедур определяют, что у больного именно кардиосклероз атеросклеротический, а не ИБС?
- Диагноз можно поставить по результатам ЭКГ. Важно оценить динамику изменений, посмотрев предыдущие результаты обследования.
- При проведении УЗИ сердца или эхокариографии можно выявить недостаточность кровообращения и нарушения в работе мышцы сердца. Эти обследования помогают определить, был ли у пациента инфаркт миокарда.
- Нужны анализы крови на глюкозу, липопротеины и свертываемость.
- Велоэргометрия поможет определить степень переносимости нагрузок и наличие.
В чем причины заболевания?
Как и ИБС, атеросклеротический кардиосклероз возникает у большинства пожилых людей. Но есть и другие причины, которые приводят к патологическим изменениям в сосудах сердца. Многие из них и без этого приводят к смерти, так как негативно отражаются на состоянии организма. Какие же факторы способствуют развитию кардиосклероза?
- Пожилой возраст человека, в котором в организме чаще происходят патологические процессы, сосуды теряют эластичность и на стенках накапливаются солевые отложения.
- Артериальная гипертензия - повышенное давление. Это приводит к сужению сосудов, из-за того, что в них формируются атеросклеротические бляшки.
- Вредные привычки - курение и частое употребление алкоголя - негативно влияют на работу сердечно-сосудистой системы и нарушают обмен веществ.
- Злоупотребление жирными продуктами и лишний вес приводят к накоплению холестерина на стенках сосудов.
- Низкая двигательная активность усугубляет кислородное голодание, и снижает обмен веществ. Это тоже способствует накоплению холестерина.
- Больные сахарным диабетом находятся в группе риска из-за нарушенного жирового обмена.
- Наследственность тоже играет свою роль: если у родителей была гипертоническая болезнь или ИБС, кардиосклероз может развиться и в молодом возрасте.
Лечение
Терапия болезни проводится только под наблюдением врача. Неправильное лечение может привести к смерти от инфаркта. Врач назначает лекарственные препараты для улучшения работы сердца и предотвращения прогрессирования изменений в сосудах. Лечение включает изменение образа жизни и питания.
Назначаемые препараты принимают постоянно. Поэтому выбирать их нужно ответственно, учитывая все противопоказания и побочные действия. Лекарственная терапия включает в себя несколько направлений:
- в крови. Это никотиновая кислота, блокаторы жирных кислот и средства группы статинов - Симвастатин, Аторвастатин или Розувастатин.
- Для лечения нарушений сердечного ритма и болевого синдрома назначаются бета-блокаторы - Карведилол, Анаприлин, Конкор и другие.
- При отеках применяют мочегонные препараты, которые выбираются индивидуально.
- Эффективны при заболевании препараты калия и магния, например, Аспаркам.
- При необходимости врач назначает антидепрессанты и успокоительные средства.
- При приступе боли применяется Нитроглицерин.
- Показан прием поливитаминов, препаратов, содержащих йод и витамины группы В и средств, улучшающих обмен веществ.
Как предотвратить прогрессирование болезни?
Профилактика тяжелых осложнений и преждевременной смерти при лечении атеросклеротического кардиосклероза очень важна. Только так можно предотвратить дальнейшее развитие патологических изменений в сосудах и улучшить кровоснабжение сердца. Часто пациентам приходится полностью изменить свой образ жизни и отказаться от многих привычек. Что для этого нужно?
- Дозированная физическая нагрузка. Нужна она обязательно для улучшения кровообращения и обогащения крови кислородом. Но нежелателен тяжелый труд, упражнения с отягощением и бег. Лучше ходьба и спокойное плавание.
- Нужно исключить курение и алкоголь.
- Важно контролировать вес, а также регулярно устраивать разгрузочные дни и следить за питанием.
- Правильная диета - это одно из основных направлений лечения заболевания. Нужно отказаться от употребления жирных и жареных блюд, острых и консервированных продуктов, специй, газированных напитков, сладостей, крепкого чая и кофе. Важно есть больше овощей и фруктов, каш, кисломолочных продуктов и пить достаточное количество воды.
Большинство пожилых людей страдают от заболеваний сердца и сосудов. Нарушение кровообращения сердечной мышцы из-за атеросклеротических изменений коронарных артерий приводит к сильному снижению работоспособности. Но больной улучшит самочувствие, если будет выполнять предписания врача и изменит образ жизни.
Болезнь атеросклеротический кардиосклероз является серьезным нарушением, которое связано с изменением мышечных тканей миокарда. Заболевание характеризуется образованием холестериновых бляшек на стенках вен и артерий, которые увеличиваются в размерах и в тяжелых случаях начинают мешать нормальному кровообращению в органах. Часто причиной кардиосклероза атеросклеротического становятся другие болезни сердечно-сосудистой системы.
Что такое атеросклеротический кардиосклероз
Медицинское понятие «кардиосклероз» обозначает тяжелое заболевание сердечной мышцы, связанное с процессом диффузного или очагового разрастания соединительной ткани в мышечных волокнах миокарда. Различают разновидности болезни по месту образования нарушений – аортокардиосклероз и коронарокардиосклероз. Для болезни характерно медленное распространение при длительном течении.
Атеросклероз коронарных артерий, или стенозирующий коронаросклероз, вызывает серьезные метаболические изменения в миокарде и ишемию. Со временем мышечные волокна атрофируются и гибнут, обостряется ишемическая болезнь сердца из-за снижения возбуждения импульсов и нарушения ритма. Кардиосклероз чаще поражает мужчин пожилого или среднего возраста.
Код по МКБ-10
По десятой Международной классификации болезней (МКБ 10), которая помогает обозначить диагноз в истории болезни и выбрать лечение, не существует точного кода для кардиосклероза атеросклеротического. Доктора используют кодировку I 25.1, означающую атеросклеротическую болезнь сердца. В некоторых случаях применяется обозначение 125.5 – ишемическая кардиомиопатия или I20-I25 – ишемическая болезнь сердца.
Симптомы
На протяжении продолжительного времени кардиосклероз атеросклеротический может не выявляться. Симптомы в виде неприятных ощущений часто принимаются за простое недомогание. Если признаки кардиосклероза начинают беспокоить регулярно, стоит обратиться к врачу. Поводом для обращения служат следующие симптомы:
- слабость, снижение работоспособности;
- одышка, появляющаяся во время отдыха;
- болезненные ощущения в эпигастрии;
- кашель без признаков простуды, сопровождаемый отеком легких;
- аритмия, тахикардия;
- острый болевой синдром в области грудины, отдающий в левое предплечье, руку или лопатку;
- повышенная тревожность.
Редким признаком кардиосклероза атеросклеротического является незначительное увеличение печени. Клиническую картину болезни сложно определить, руководствуясь только ощущениями больного, они схожи с симптомами других болезней. Разница заключается в том, что со временем развивается прогрессирование приступов, они начинают проявляться чаще, носить регулярный характер. У пациентов с атеросклеротическими бляшками в постинфарктном состоянии, велика вероятность повторного осложнения.
Главной причиной кардиосклероза атеросклеротического является появление рубцов, нарушение полноценного притока крови к сердцу. Атеросклеротические, или жировые бляшки увеличиваются в размерах, перекрывают участки сосудов и представляют серьезную угрозу для пациента. За счет недостаточного получения питательных веществ, повышения липидов в крови, разрастания патологической соединительной ткани, размеры сердца увеличиваются, человек начинает чувствовать нарастающие симптомы заболевания.
На это изменение влияют внутренние факторы, вызванные другими заболеваниями в организме, и внешние, обусловленные неправильным образом жизни человека. К списку возможных причин относятся:
- вредные привычки – курение, употребление алкоголя, наркотиков;
- неправильный распорядок дня;
- разные заболевания сердечно-сосудистой системы;
- повышенные физические нагрузки;
- употребление жирной пищи, содержащей холестерин;
- малоподвижный образ жизни;
- лишний вес;
- гиперхолестеринемия;
- артериальная гипертония;
- наследственные факторы.
Отмечено, что у женщин до наступления климакса кардиосклероз атеросклеротический возникает реже, чем у мужчин. После достижения возрасталет, шансы услышать от врача диагноз «кардиосклероз атеросклеротический» уравниваются. Люди с сердечными патологиями относятся к группе с повышенным риском. Эти заболевания называют как причиной, так и следствием кардиосклероза. При появлении бляшек в сосудах, вызывающих кислородное голодание, увеличивается вероятность осложнений, которые могут привести к гибели больного.
Диагностика
Для того, чтобы поставить диагноз, врач руководствуется данными анамнеза – наличием или отсутствием перенесенных сердечных заболеваний и жалобами пациента. Анализы, которые назначаются для уточнения клинической картины, включают:
- биохимический анализ крови – нужен, чтобы выявить уровень холестерина и СОЭ;
- анализ мочи – определяет уровень лейкоцитов;
- велоэргометрия позволяет уточнить стадию нарушения миокарда;
- ЭКГ помогает установить патологию внутрисердечной проводимости и ритма, наличие коронарной недостаточности, гипертрофии левого желудочка.
В качестве дополнительного обследования при кардиосклерозе атеросклеротическом назначается суточный мониторинг с помощью эхокардиографии, коронарографии, ритмографии. На усмотрение врача проводится МРТ сердца и сосудов, рентгенография грудной клетки, ультразвуковое исследование плевральной и брюшной полостей. Полноценная диагностика способствует быстрому выбору правильного лечения.
Лечение
Методы терапии кардиосклероза атеросклеротического направлены на восстановление коронарного кровообращения, устранение холестериновых бляшек в артериях и сосудах, а также на лечение отдельных болезней – атриовентрикулярной блокады, аритмии, сердечной недостаточности, ИБС, стенокардии. С этой целью врач прописывает лекарственные средства:
- ацетилсалициловую кислоту;
- диуретики;
- статины;
- антиаритмические препараты;
- периферические вазодилататоры;
- седативные лекарства;
- нитраты.
Для людей, имеющих избыточный вес, обязателен подбор специальной диеты с замещением жирных продуктов, изменение распорядка дня, избавление от физических нагрузок на время лечения. При образовании аневризматического дефекта сердца показаны хирургические действия по удалению аневризмы. Внедрение кардиостимулятора поможет решить проблему с нарушением ритма.
Прогноз и профилактика
При составлении дальнейшего прогноза врач руководствуется клиническими данными диагностического исследования. В большинстве случаев, если пациент успешно прошел лечение и соблюдает рекомендации, то он может вернуться к нормальной жизни. Однако среди людей, пренебрегающих советами доктора процент смертности велик. После прохождения курса терапии больной должен в течение длительного срока наблюдаться у специалиста, сообщать о любом недомогании.
Профилактику кардиосклероза атеросклеротического рекомендуется начинать с молодого возраста, если существует генетическая предрасположенность к заболеванию. Полноценное питание, своевременное лечение простуды, правильный режим дня, отказ от вредных привычек не позволят образоваться атеросклеротическим изменениям в сосудах сердца. Людям со склонностью к сердечным болезням показано заниматься физическими упражнениями, которые повышают выносливость.
Видео: кардиосклероз атеросклеротический
13.07.2012 умер муж, в мед.свидетельстве поставили тот же диагноз (атеросклеротический кардиосклероз), но человек никогда даже не жаловался ни на сердце, ни на давление.
Умереть в 53 года от такого диагноза, я просто не верю. Умер на руках у меня в приемном покое. Потерял сознание, захрипел, немного пена изо рта пошла, закатил глаза и все, 20 минут пытались откачать, но…
Скажите, а стрессовая ситуация может быть причиной? Так как последнее время очень много было негатива на работе.
230 Комментариев
Добрый день, Людмила, примите соболезнования.
Думаю у вашего мужа случился инфаркт миокарда осложнившийся фибрилляция желудочков с последующей остановкой сердца. Если ситуация возникала очень быстро, до нескольких часов, то самого инфаркта при аутопсии можно не найти, в таком случае это называется «внезапная коронарная смерть». Но классификации патологоанатомов и врачей не всегда совпадают.
Что касается роли стресса в риске развития инфаркта миокарда, то разумеется что психоэмоциональная нагрузка может и в 20 и в 30 лет привести к подобным последствиям, но стресс это всего лишь предрасполагающий фактор.
Смерть в таком молодом возрасте - это, как правило, наследственная предрасположенность. Если у вас есть взрослые дети, то им следует более тщательно следить за своим здоровьем и раз в год проходить обследование: консультация врача, ЭКГ, УЗИ сердца (раз в 2-3 года если нет отклонений) липидный спектр, а послелет плановый нагрузочный тест (ВЭМ или Тредмил).
Сердечно-сосудистая система – жизненно важный органический механизм, обеспечивающий различные функции. Для диагностики используются различные показатели, отклонение которых может указывать на наличие.
Атеросклеротический кардиосклероз - причины и лечение заболевания
Атеросклероз – распространенное заболевание, от которого страдает треть населения планеты. Атеросклеротический кардиосклероз – синдром, возникновение которого обусловлено прогрессированием ишемической болезни сердца на фоне развития атеросклероза. Атеросклеротическое поражение коронарных артерий приводит к развитию рубцовой ткани в миокарде. Вследствие таких изменений нарушается функционирование сердечной мышцы. В запущенной стадии заболевания внутренние органы начинают страдать от недостаточного кровоснабжения.
Что такое атеросклеротический кардиосклероз?
В медицине под кардиосклерозом понимают диффузное разрастание соединительной ткани в волокнах мышц миокарда. Это серьезная патология сердечной мышцы, которая в зависимости от расположения очага поражения подразделяется на: коронарокардиосклероз и аортокардиосклероз. Как проявление ИБС атеросклеротический кардиосклероз характеризуется медленным и длительным течением.
При атеросклерозе коронарных артерий или стенозирующем коронаросклерозе происходит сбой метаболических процессов в миокарде. Если своевременно не начать лечение, болезнь будет прогрессировать и со временем приведет к атрофии мышечных волокон. В дальнейшем, нарушения сердечного ритма и сбои в передаче импульсов ведут к развитию ишемической болезни сердца. Чаще всего данное заболевание обнаруживается у мужчин среднего и пожилого возраста.
Международная классификация болезней (код МКБ-10) не содержит точного кода для определения данного заболевания. Однако для МКБ-10 атеросклеротический кардиосклероз врачи обозначают как атеросклеротическую болезнь сердца с кодировкой I25.1.
Причины атеросклеротического кардиосклероза
Точная причина заболевания докторам неизвестна. Однако, определяющим фактором развития болезни специалисты называют увеличение количества липидов низкой плотности (плохого холестерина) в крови и патологии сосудов (воспалительные процессы, перепады артериального давления и т.д.). Особую роль в развитии болезни играет процесс формирования атеросклеротических бляшек, которые перекрывают сосуды.
Из-за разрастания соединительной ткани и повышения концентрации липидов в крови сердечная мышца постепенно увеличивается в размерах. Все это приводит к нарастающим симптомам заболевания. Патологические изменения развиваются под влиянием ряда неблагоприятных факторов:
- Возрастной. С возрастом метаболические процессы в организме замедляются, происходят изменения в стенках сосудов и снижение функциональности печени. Очевидно, что после 50-ти лет липиды в крови накапливаются быстрее. Бляшкам легче закрепиться на стенках поврежденных артерий, они дольше циркулируют в кровотоке.
- Генетический. Наследственный фактор также играет определяющую роль. Если у кого-то из семьи был атеросклероз, велика вероятность возникновения заболевания и у потомков.
- Половой. Медицинская практика указывает на то, что мужчины чаще женщин подвержены заболеванию. До наступления климакса у женщин защитным барьером выступают гормоны. Однако после возникновения менопаузы шансы услышать данный диагноз уравниваются.
- Вредные привычки. Курение и употребление спиртных напитков губительно действует на сосуды и вызывает нарушение обмена веществ.
- Избыточный вес. Склонность к употреблению жирных продуктов и малоподвижный образ жизни ведут к накоплению плохого холестерина в крови и замедлению метаболизма.
- Сопутствующие заболевания. Нередко причиной атеросклеротического кардиосклероза становятся такие болезни, как сахарный диабет второго типа, печеночная недостаточность и патологии щитовидной железы. К группе повышенного риска относятся люди заболеваниями сердца. Эти болезни могут быть одновременно и причиной, и следствием кардиосклероза.
Наличие хотя бы одного фактора увеличивается риск возникновения атеросклеротических изменений в мышечной ткани. При этом данная патология всегда развивается постепенно, ее своевременное обнаружение во многом зависит от внимательного отношения к собственному здоровью. Поэтому важно знать, как происходит развитие атеросклеротического кардиосклероза.
Как развивается заболевание
Первым признаком развития болезни является изменения состава крови. Происходит постепенное увеличение объема «плохого» холестерина в крови, который является губительным для сосудов. Одновременно уменьшается число полезных липопротеидов высокой плотности. Такие изменения приводят к образованию на стенках артерий жировых полосок. На первоначальной стадии их обнаружение невозможно, и они еще не провоцируют характерных симптомов.
В дальнейшем происходит соединение вредных липидов с тромбоцитами. Вместе они оседают в области полосок. Так происходит формирование бляшек, рост которых может приводить к частичному перекрытию артерии. На этом этапе человека могут беспокоить первые симптомы ишемической болезни.
Если больной никак не реагирует на такие изменения и не принимает гиполипидемические препараты для снижения уровня холестерина, болезнь прогрессирует. Наконец, атеросклеротический кардиосклероз приобретает очертания полноценного заболевания. Характер распространения очагов поражения диффузный – бляшки могут располагаться в различных частях сердечной мышцы.
При быстром развитии заболевания происходит увеличение объема соединительной ткани. Она со временем разрастается и замещает нормальный миокард. Оставшиеся клетки мышечной ткани пытаются сохранить функциональность сердца, увеличиваясь в размере. Такие изменения приводят к недостаточности органа и вызывают появление острых симптомов.
Симптомы болезни
На первоначальных стадиях патологического процесса, симптомы заболевания не проявляются. В дальнейшем у больного отмечаются боли в загрудинной области. Это наиболее важный диагностический критерий. Боль чаще всего носит тянущий или ноющий характер. У больного постепенно нарастает чувство дискомфорта в грудной области. Некоторые пациенты жалуются на иррадиацию боли в левую руку, левое плечо или в левую лопатку.
При дальнейшем прогрессировании рубцово-склеротических процессов появляются жалобы на общее самочувствие. Пациенты жалуются на повышенную утомляемость и одышку даже при обычной ходьбе. Нередко у больных наблюдаются симптомы сердечной астмы и бронхоспазм.
Ноющие и тянущие боли начинают приобретать длительный характер (до нескольких часов). Появляются сопутствующие симптомы в виде головных болей, головокружения и шума в ушах, указывающих на нарушение транспортировки кислорода в головной мозг.
На первоначальной стадии развития заболевания у некоторых пациентов наблюдаются отеки. Как правило, сначала они проявляются только области стоп и голеней. В дальнейшем отеки могут распространяться по всему телу и поражать внутренние органы.
При выраженном кардиосклерозе происходит изменение состояния кожи и ногтей. Пациенты жалуются на сухость кожного покрова и похолодание конечностей. При значительном изменении миокарда происходит снижение артериального давления. Показатели больного – ниже 100/700 мм. рт. ст. Головокружения учащаются, возможны периодические обмороки.
Кардиосклероз атеросклеротического характера прогрессирует медленно. У больного могут наблюдаться периоды относительного улучшения состояния на несколько лет. Несмотря на это, при первых признаках заболевания, необходимо обратиться к врачу. Пациенту следует пройти полноценное диагностическое обследование, получить необходимые рекомендации и начать лечение, направленное на предотвращение осложнений, ведущих к существенному ухудшению состояния.
Диагностика заболевания
На первичном приеме кардиолог выслушивает жалобы больного и собирает анамнез. Пациент должен сдать кровь на биохимическое исследование. После получения результата анализа, доктор обязательно изучает несколько показателей:
При атеросклеротическом кардиосклерозе значение холестерина, ЛПНП и триглицеридов выше нормы, а количество ЛПВП в крови снижается. Одновременно с биохимическим анализом крови врач может назначить анализ мочи для выявления уровня лейкоцитов и велоэргометрию с целью уточнения стадии нарушения миокарда.
Чтобы подтвердить диагноз – атеросклеротический кардиосклероз, врачи прибегают к инструментальной диагностике. Наиболее распространенными методиками являются:
- ЭКГ. Данная процедура позволяет выявить заболевание даже при хорошем самочувствии пациента и отсутствии жалоб с его стороны. На ЭКГ врач может обнаружить признаки нарушения сердечного ритма, характеризующиеся единичными экстрасистолами. Также в ходе процедуры определяется изменение проводимости, зубцов в отдельных отведениях. Важным фактором окончательного результата ЭКГ является наличие результатов прошлых исследований. Для данного исследования важно оценивать динамику картины. Именно поэтому врачи часто спрашивают пациента о результатах прошлой электрокардиограммы.
- УЗИ сердца (ЭхоКГ). Процедура позволяет выявить нарушение кровотока и слабые сокращения мышцы. Также на мониторе обнаруживается замещение миокарда соединительной тканью, определяется количество и размеры патологических очагов.
- Коронарная ангиография. Самый дорогостоящий способ обнаружения болезни, но, в то же время, самый точный. Для исследования используются дорогие расходные материалы, а проводить процедуру может только квалифицированный специалист. При проведении процедуры пациенту вводят специальный катетер через бедренную артерию и направляют тонкую трубочку через аорту к коронарным артериям. Далее для распознавания очагов поражения применяют безвредное контрастное вещество. Для анализа результатов производится снимок области сердца.
Если в результате комплекса диагностических мероприятий диагноз подтвердился, врач назначает лечение. Своевременное прохождение всех процедур, выявление заболевания и терапевтические меры помогают остановить развитие болезни, уменьшить выраженность симптомов и снизить риск инфаркта миокарда.
Лечение атеросклеротического кардиосклероза
Лечение данного заболевания сводится к терапии отдельных синдромов. Врач назначает медикаментозные препараты для устранения сердечной недостаточности, аритмии, гиперхолестеринемии, понижения возбудимости патологических очагов и расширения коронарных артерий. Как правило, комплексное лечение состоит из нескольких групп лекарств:
- Для снижения уровня липидов в крови. С этой целью принимают статины: Симвастатин, Аторвастатин, Розувастатин. Препараты этой группы способны не только снизить уровень вредного холестерина в крови, но и повысить содержание полезных липидов.
- Препараты, разжижающие кровь. Для торможения роста бляшек в сосудах и их закупорки используют Аспирин Кардио или Кардиомагнил. Это отличные средства для профилактики инфаркта миокарда.
- Для снятия приступов ИБС. С этой целью может применяться нитроглицерин. Его выпускают в различных формах (спрей или таблетки). Лекарственное средство обладает кратковременным эффектом, поэтому при частых приступах рекомендуется прием препаратов с длительным действием (10-12 часов). Как правило, врачи назначают Мононитрат или Изосорбидадинитрат.
- Для снятия отеков. Для устранения отеков используют мочегонные средства – Спиронолактон или Верошпирон. Если отеки распространены по всему телу, врачи в качестве экстренной помощи назначают сильнодействующий диуретик Фуросемид.
- Для улучшения прогноза. Чтобы облегчить проявления сердечной недостаточности и стабилизировать артериальное давление, врачи могут назначить препараты Каптоприл, Эналаприл или Лизиноприл.
Традиционная схема лечения атеросклеротического кардиосклероза может дополняться и другими лекарственными средствами. Необходимость приема тех или иных медикаментозных средств, их дозировку и продолжительность лечения определяет лечащий врач.
Если медикаментозная терапия атеросклеротического кардиосклероза не приводит к улучшению и не снижает выраженности симптомов, пациенту рекомендуют оперативное вмешательство. Хирургическое лечение проводится для улучшения кровоснабжения миокарда и осуществляется двумя способами:
Важным фактором успешности комплексной терапии заболевания является диетотерапия. Пациентам необходимо внести изменения в привычный рацион питания. Врачи рекомендуют отказаться от употребления жирной пищи, жареных мясных блюд, сладостей, крепкого кофе и чая, газированных напитков. Из напитков предпочтение отдают чаю с мятой, зверобоем или отвару шиповника. В меню включают нежирные сорта мяса, рыбы, салаты из овощей с растительным маслом. Полезны всевозможные каши, кисломолочная продукция (творог, кефир) и фрукты, как источник витаминов.
Немаловажное значение для восстановления сердечного ритма и обмена веществ играют физические нагрузки. Для больного подбирается комплекс упражнений, рекомендуются длительные прогулки на свежем воздухе. Чрезмерные физические нагрузки запрещены.
Прогноз и профилактика
Как правило, при успешном лечении и соблюдении всех рекомендаций, пациент возвращается к нормальной полноценной жизни. В то же время, процент смертности среди людей, пренебрегающих советами врачей, довольно высок. Поэтому после прохождения курсовой терапии, пациенту необходимо длительное время наблюдаться у доктора. При обнаружении повторных симптомов, пациенту следует сразу сообщать об этом лечащему врачу.
Вероятность развития данного заболевания велика, особенно при наличии наследственной предрасположенности. Именно поэтому профилактические мероприятия нужно проводить уже с молодого возраста. Они заключаются в несложных способах коррекции образа жизни. Врачи дают несколько рекомендаций, соблюдая которые можно предотвратить риск развития атеросклероза и повреждения сосудов:
- Отказ от вредных привычек. Курение, употребление алкоголя и наркотических средств губительно влияет на состояние сердечно - сосудистой системы.
- Активный образ жизни. Нужно ежедневно отводить определенное время посильным физическим нагрузкам. Рекомендуют регулярно заниматься спортом не менее 3-х раз в неделю. Отлично подойдут бег, спортивная ходьба, бег на лыжах и плавание.
- Контроль за состоянием организма. Особое внимание нужно уделить измерению артериального давления и уровня глюкозы в крови. Для этого можно купить специальные аппараты или периодически посещать врача.
- Регулярный прием витаминов. Поливитаминные комплексы следует принимать не реже двух раз в год.
- Правильное питание. Необязательно садиться на строгую диету. Достаточно постепенно ограничить употребление жирной, мучной, высококалорийной пищи. Также специалисты рекомендуют ограничить употребление соли, просто не досаливая блюда.
ИБС и атеросклеротический кардиосклероз код по МКБ 10: что это?
Кардиосклероз - это патологическое изменение структуры сердечной мышцы и замещение ее на соединительную ткань, возникает после воспалительных заболеваний - миокардита, инфекционного эндокардита, после перенесенного инфаркта миокарда. Также к возникновению кардиосклероза приводит и атеросклероз, патологические изменения возникают из-за ишемии ткани и нарушения кровотока. Это состояние возникает чаще всего у взрослых или же пожилых людей, с такими сопутствующими заболеваниями, как стенокардия и гипертоническая болезнь.
Атеросклеротический кардиосклероз развивается вследствие сочетания нескольких факторов, таких как нарушения диеты - преобладание продуктов, богатых жирами и холестерином и уменьшение в рационе овощей и фруктов, сниженная физическая активность и сидячая работа, курение и злоупотребление алкоголем, регулярные стрессы, семейная склонность к заболеваниям сердечно-сосудистой системы.
К развитию атеросклероза более склонны мужчины, так как женские половые гормоны, такие как эстроген, имеют защитное влияние на стенки сосудов и препятствуют образованию бляшек. У женщин наблюдается ишемическая болезнь сердца и гиперлипидемия, но после 45 - 50 лет после менопаузы. Эти факторы приводят к спазму и сужению просвета коронарных сосудов, ишемии и гипоксии миоцитов, их дистрофии и атрофии.
На фоне недостатка кислорода активируются фибробласты, образующие коллагеновые и эластичные волокна вместо разрушенных клеток мышцы сердца. Постепенно изменённые мышечные клетки замещаются соединительной тканью, которая не выполняет сократительной и проводниковой функции. С прогрессированием заболевания все больше мышечных волокон атрофируются и деформируются, что приводит к развитию компенсаторной гипертрофии левого желудочка, опасных для жизни аритмий, такой как фибрилляция желудочков, хронической сердечно-сосудистой недостаточности, недостаточности кровообращения.
Классификация атеросклероза и ИБС по МКБ 10
Атеросклеротический кардиосклероз в МКБ 10 - не самостоятельная нозология, а одна из форм ишемической болезни сердца.
Для облегчения постановки диагноза в международном формате принято рассматривать все заболевания по классификации МКБ 10.
Она устроена как справочник с буквенной и цифровой категоризацией, где каждой группе болезней присвоено свой уникальный код.
Заболевания сердечно-сосудистой системы обозначаются кодами с I00 по I90.
Хроническая ишемическая болезнь сердца, согласно МКБ 10, имеет такие формы:
- I125.1 - Атеросклеротическая болезнь коронарных артерий.
- I125.2 - Перенесенный в прошлом инфаркт миокарда, диагностированный по клиническим симптомам и дополнительным исследованиям - ферменты (АЛТ, АСТ, ЛДГ), тропониновый тест, ЕКГ.
- I125.3 - Аневризма сердца или аорты - вентрикулярная или стенки.
- I125.4 - Аневризма коронарной артерии и ее расслоение, приобретенная коронарная артериовенозная фистула.
- I125.5 - Ишемическая кардиомиопатия.
- I125.6 - Бессимптомная ишемия миокарда.
- I125.8 - Другие формы ишемической болезни сердца.
- I125.9 - Хроническая ишемическая неуточненная болезнь сердца.
За локализацией и распространённостью процесса выделяют так же диффузный кардиосклероз - соединительная ткань расположена в миокарде равномерно, и рубцовый или очаговый - склеротические участки более плотные и расположены крупными участками.
Первый тип возникает после инфекционных процессов или из-за хронической ишемии, второй - после инфаркта миокарда на месте некроза мышечных клеток сердца.
Оба этих вида повреждений могут протекать одновременно.
Клинические проявления заболевания
Симптомы болезни проявляются только при значительной облитерации просвета сосудов и ишемии миокарда, зависят от распространения и локализации патологического процесса.
Первыми проявлениями заболевания являются непродолжительные боли за грудиной или ощущение дискомфорта в этой области после физической или эмоциональной нагрузки, переохлаждения. Боль по характеру сдавливающая, ноющая или колющая, сопровождается общей слабостью, головокружением, может наблюдаться холодный пот.
Иногда у пациента боль отдает в другие области - в левую лопатку или руку, плечо. Длительность боли при ишемической болезни сердца от 2 - 3 минут до получаса, она стихает или прекращается после отдыха, приема Нитроглицерина.
При прогрессировании заболевания добавляются симптомы сердечной недостаточности - отдышка, отеки ног, цианоз кожи, кашель при острой недостаточности левого желудочка, увеличение печени и селезенки, тахикардия или брадикардия.
Одышка чаще возникает после физических и эмоциональных нагрузках, в лежачем положении, уменьшается в состоянии покоя, сидя. При развитии острой левожелудочковой недостаточности одышка усиливается, к ней присоединяется сухой мучительный кашель.
Отеки - это симптом декомпенсации сердечной недостаточности, возникают при переполнении венозных сосудов ног кровью и снижением насосной функции сердца. В начале заболевания наблюдаются отеки только стоп и голеней, с прогрессированием они распространяются выше, и могут локализоваться даже на лице и в грудной, перикардиальной, брюшной полости.
Также наблюдаются симптомы ишемии и гипоксии головного мозга - головные боли, головокружения, шум в ушах, обморочные состояния. При значительном замещении миоцитов проводящей системы сердца соединительной тканью могут возникать нарушения проводимости - блокады, аритмии.
Субъективно аритмии могут проявляться ощущениями перебоев в работе сердца, преждевременных или запоздалых его сокращений, ощущением сердцебиения. На фоне кардиосклероза могут возникать такие состояния, как тахикардия или брадикардия, блокады, мерцательная аритмия, экстрасистолы предсердной или желудочковой локализации, фибрилляция желудочков.
Кардиосклероз атеросклеротического генеза - это медленно прогрессирующее заболевание, которое может протекать с обострениями и ремиссиями.
Методы диагностики кардиосклероза
Диагностика заболевания состоит из анамнестических данных - время начала болезни, первые симптомы, их характер, продолжительность, проведенные диагностика и лечение. Так же для постановки диагноза важно узнать у пациента анамнез жизни - перенесенные заболевания, операции и травмы, семейные склонности к болезням, наличие вредных привычек, способ жизни, профессиональные факторы.
Клинические симптомы являются основными в постановке диагноза атеросклеротического кардиосклероза, важно уточнить преобладающие симптомы, условия их возникновения, динамику на протяжении заболевания. Дополняют полученные сведения лабораторными и инструментальными методами исследования.
Используют дополнительные методы:
- Общий анализ крови и мочи - при легком течении болезни эти анализы будут не изменены. При тяжелой хронической гипоксии в анализе крови наблюдается снижение гемоглобина и эритроцитов, повышение СОЕ.
- Анализ крови на глюкозу, тест на толерантность к глюкозе - отклонения имеются лишь при сопутствующих сахарном диабете и нарушении толерантности к глюкозе.
- Биохимический анализ крови - определяют липидный профиль, при атеросклерозе повышенным будет общий холестерин, липопротеиды низкой и очень низкой плотности, триглицериды, снижены - липротеиды высокой плотности.
В этом тесте определяют так же печеночные и почечные пробы, которые могут указывать на повреждение этих органов при длительной ишемии.
Дополнительные инструментальные методы
Рентген органов грудной клетки - дает возможность определить кардиомегалию, деформацию аорты, аневризмы сердца и сосудов, застойные явления в легких, их отек.Ангиография - инвазивный метод, проводится с введением внутривенно контрастного вещества, позволяет определить уровень и локализацию облитерации сосудов, кровоснабжение отдельных участков, развитие коллатералей. Допплерография сосудов или же триплексное сканирование, проводится с помощью ультразвуковых волн, позволяет определить характер кровотока и степень обструкции.
Обязательно проводят электрокардиографию - она определяет наличие аритмий, гипертрофии левого или правого желудочка, систолической перегрузки отделов сердца, начало инфаркта миокарда. Ишемические изменения визуализируются на электрокардиограмме снижением вольтажа (размера) всех зубцов, депрессии (снижения) сегмента ST ниже изолинии, отрицательный зубец T.
Дополняет ЭКГ эхокардиографическое исследование, или УЗД сердца - определяет размеры и форму, сократимость миокарда, наличие недвижимых участков, кальцификатов, работу клапанной системы, воспалительные или метаболические изменения.
Наиболее информативным методом для диагностики любых патологических процессов является сцинтиграфия - графическое изображение накопления миокардом контрастов или меченных изотопов. В норме распределение вещества равномерное, без участков повышенной или пониженной плотности. Соединительная ткань имеет сниженную способность к захвату контраста, и склерозирование участки не визуализируются на изображении.
Для диагностики поражения сосудов любой области методом выбора остаются магниторезонансное сканирование, мультиспиральная компьютерная томография. Их преимущество - в большой клинической значимости, возможности отобразить точную локализацию обструкции.
В отдельных случаях для более точной диагностики проводят гормональные тесты, например для определения гипотиреоза или синдрома Иценко-Кушинга.
Лечение ишемической болезни сердца и кардиосклероза
Лечение и профилактика ИБС начинается с изменения образа жизни - соблюдения гипокалорийной сбалансированной диеты, отказе от вредных привычек, занятиях физической культурой или ЛФК.
Рацион при атеросклерозе основывается на молочно-растительной диете, с полным отказом от фаст-фуда, жирной и жареной пищи, полуфабрикатов, жирных сортов мяса и рыбы, кондитерских изделий, шоколада.
Преимущественно упротребляются продукты - источники клетчатки (овощи и фрукты, злаковые и бобовые культуры), полезных ненасыщенных жиров (растительные масла, рыба, орехи), способы приготовления - варка, запекание, тушение.
Лекарственные препараты, применяемые при повышенном холестерине и ИБС - нитраты для снятия приступов стенокардии (Нитроглицерин, Нитро-лонг), антиагреганты для профилактики тромбозов (Аспирин, Тромбо Асс), антикоагулянты при наличии гиперкоагуляции (Гепарин, Эноксипарин), ингибиторы АПФ при гипертонии (Эналаприл, Рамиприл), мочегонные (Фуросемид, Верошпирон) - для снятия отеков.
Применяются так же статины (Аторвастатин, Ловастатин) или же фибраты, никотиновая кислота для профилактики гиперхолестеринемии и прогресирования болезни.
При аритмиях назначают антиаримические лекарства (Верапамил, Амиодарон), бета-блокаторы (Метопролол, Атенолол), для лечения хронической сердечной недостаточности - сердечные гликозиды (Дигоксин).
О кардиосклерозе рассказано в видео в этой статье.
Характеризуется приступами внезапной боли в загрудинной области. В большинстве случаев заболевание обусловлено атеросклерозом коронарных артерий и развитием дефицита кровоснабжения миокарда, ухудшение которого возникает при значительных физических или эмоциональных напряжениях.
Лечение заболевания в виде монолазерной терапии осуществляется во внеприступный период; в период острых проявлений проводится лечение в комплексе с медикаментозными препаратами.
Лазерная терапия ишемической болезни сердца направлена на снижение психоэмоциональной возбудимости, восстановления баланса вегетативной регуляции, повышения активности эритроцитарного компонента крови, устранение дефицитного коронарного кровоснабжения с последующей ликвидацией метаболических нарушений миокарда, нормализация липидного спектра крови со снижением уровня атерогенных липидов. Кроме того, при проведении фармаколазерной терапии действие на организм лазерного излучения приводит к снижению побочных эффектов медикаментозной терапии, в частности связанных с дисбалансом липопротеидов при приеме b-блокаторов и повышает чувствительность к используемым медикаментозным средствам в результате восстановления структурной и функциональной активности рецепторного аппарата клетки.
Тактика лазерной терапии включает зоны обязательного воздействия и зоны вторичного выбора, к числу которых относится проекционная зона дуги аорты и зоны завершающего выбора, подключаемые после 3-4 процедуры, позиционирующиеся в проекции сердца.
Рис. 86. Проекционные зоны области сердца. Условные обозначения: поз. «1» — проекция левого предсердия, поз. «2» — проекция левого желудочка.
Облучение сердца предпочтительно с использованием импульсных инфракрасных лазеров. Режим облучения выполняется со значениями импульсной мощности в пределах 6-8 Вт и частотой 1500 Гц (соответствует расслаблению миокарда за счет снижения его симпатической зависимости), экспозиция 2-3 минуты на каждое поле. Количество процедур на курсовом лечении составляет не менее 10.
По мере купирования основных проявлений заболевания к рецепту подключается воздействие на рефлекторные зоны: область сегментарной иннервации на уровне Th1-Th7, рецепторные зоны в проекции внутренней поверхности плеча и предплечья, ладонной поверхности кисти руки, область грудины. 
Рис. 87. Проекционная зона воздействия на область сегментарной иннервации Th1-Th7.
Режимы лазерного воздействия на зоны дополнительного воздействия
Стенокардия напряжения стабильная
Стенокардия напряжения стабильная: Краткое описание
Стабильная стенокардия напряжения — одно из основных проявлений ИБС. Главное и наиболее типичное проявление стенокардии напряжения — загрудинная боль, возникающая при физической нагрузке, эмоциональном стрессе, при выходе на холод, ходьбе против ветра, в покое после обильного приёма пищи.
Патогенез
В результате несоответствия (дисбаланса) между потребностью миокарда в кислороде и его доставкой по венечным артериям вследствие атеросклеротического сужения просвета венечных артерий возникают: . Ишемия миокарда (клинически проявляется болью за грудиной) . Нарушения сократительной функции соответствующего участка сердечной мышцы. Изменения биохимических и электрических процессов в сердечной мышце. При отсутствии достаточного количества кислорода клетки переходят на анаэробный тип окисления: глюкоза распадается до лактата, уменьшается внутриклеточный pH и истощается энергетический запас в кардиомиоцитах. В первую очередь страдают субэндокардиальные слои. Нарушается функция мембран кардиомиоцитов, что приводит к уменьшению внутриклеточной концентрации ионов калия и увеличению внутриклеточной концентрации ионов натрия. В зависимости от продолжительности ишемии миокарда изменения могут быть обратимыми или необратимыми (некроз миокарда, т. е. инфаркт) . Последовательности патологических изменений при ишемии миокарда: нарушение расслабления миокарда (нарушение диастолической функции) — нарушение сокращения миокарда (нарушение систолической функции) — изменения ЭКГ — болевой синдром.
Классификация
Канадского сердечно — сосудистого общества (1976) . Класс I — « обычная физическая нагрузка не вызывает приступа стенокардии». Боли не возникают при ходьбе или подъёме по лестнице. Приступы появляются при сильном, быстром или продолжительном напряжении в работе. Класс II — « лёгкое ограничение обычной активности». Боли возникают при ходьбе или быстром подъёме по лестнице, ходьбе в гору, ходьбе или подъёме по лестнице после еды, в холод, против ветра, при эмоциональном стрессе или в течение нескольких часов после пробуждения. Ходьба на расстояние более 100- 200 м по ровной местности или подъем более 1 лестничного пролёта по лестнице нормальным шагом и в нормальных условиях. Класс III — « значительное ограничение обычной физической активности». Ходьба по ровной местности или подъём на 1 лестничный пролёт лестницы нормальным шагом в нормальных условиях провоцируют возникновение приступа стенокардии. Класс IV — « невозможность любой физической нагрузки без дискомфорта». Возникновение приступов возможно в покое
Стенокардия напряжения стабильная: Признаки, Симптомы
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
Жалобы. Характеристика болевого синдрома. Локализация боли — загрудинная. Условия возникновения боли — физическая нагрузка, сильные эмоции, обильный приём пищи, холод, ходьба против ветра, курение. У молодых людей нередко имеется так называемый феномен « прохождения через боль» (феномен « разминки») — уменьшение или исчезновение боли при увеличении или сохранении нагрузки (вслествие открытия сосудистых коллатералей) . Продолжительность боли — от 1 до 15 мин, имеет нарастающий характер (« крещендо»). Если боль продолжается более 15 мин, следует предположить развитие ИМ. Условия прекращения боли — прекращение физической нагрузки, приём нитроглицерина. Характер боли при стенокардии (сжимающая, давящая, распирающая и т. д.), а также страх смерти носят весьма субъективный характер и не имеют серьёзного диагностического значения, поскольку во многом зависят от физического и интеллектуального восприятия пациента. Иррадиация боли — как в левые, так и в правые отделы грудной клетки и шеи. Классическая иррадиация — в левую руку, нижнюю челюсть.
Сопутствующие симптомы — тошнота, рвота, повышенная потливость, быстрая утомляемость, одышка, учащение ритма сердца, повышение (иногда снижение) АД.
Эквиваленты стенокардии: одышка (из — за нарушения диастолического расслабления) и резкая утомляемость при нагрузке (из — за снижения сердечного выброса при нарушении систолической функции миокарда с недостаточным снабжением скелетных мышц кислородом). Симптомы в любом случае должны уменьшаться при прекращении воздействия провоцирующего фактора (физической нагрузки, переохлаждения, курения) или приёме нитроглицерина.
Физикальные данные. При приступе стенокардии — бледность кожных покровов, обездвиженность (пациенты « замирают» в одном положении, поскольку любое движение усиливает боль), потливость, тахикардия (реже брадикардия), повышение АД (реже его снижение) . Могут выслушиваться экстрасистолы, « ритм галопа». систолический шум, возникающий из — за недостаточности митрального клапана в результате дисфункции сосочковых мышц. На записанной во время приступа стенокардии ЭКГ можно обнаружить изменения конечной части желудочкового комплекса (зубца T и сегмента ST), а также нарушения ритма сердца.
Стенокардия напряжения стабильная: Диагностика
Лабораторные данные
— вспомогательное значение; позволяют определить лишь наличие дислипидемии, выявить сопутствующие заболевания и ряд факторов риска (СД) либо исключить другие причины болевого синдрома (воспалительные заболевания, болезни крови, болезни щитовидной железы).
Инструментальные данные
ЭКГ во время приступа стенокардии: нарушения реполяризации в виде изменения зубцов Т и смещения сегмента ST вверх (субэндокардиальная ишемия) или вниз от изолинии (трансмуральная ишемия) либо нарушения ритма сердца.
Суточное мониторирование ЭКГ позволяет выявить наличие болевых и безболевых эпизодов ишемии миокарда в привычных для больных условиях, а также возможные нарушения ритма сердца на протяжении суток.
Велоэргометрия или тредмил (нагрузочная проба с одновременной регистрацией ЭКГ и АД). Чувствительность — 50- 80%, специфичность — 80- 95%. Критерий положительной нагрузочной пробы при велоэргометрии — изменения ЭКГ в виде горизонтальной депрессии сегмента ST более 1 мм продолжительностью более 0, 08 с. Кроме того, при нагрузочных пробах можно выявить признаки, ассоциирующиеся с неблагоприятным прогнозом для больных со стенокардией напряжения: . типичный болевой синдром. депрессия сегмента ST более 2 мм. сохранение депрессии сегмента ST более 6 мин после прекращения нагрузки. появление депрессии сегмента ST при частоте сердечной системы (ЧСС) менее 120 в минуту. наличие депрессии ST в нескольких отведениях, подъём сегмента ST во всех отведениях, за исключением aVR . отсутствие подъёма АД или его снижение в ответ на физическую нагрузку. возникновение аритмий сердца (особенно желудочковой тахикардии).
ЭхоКГ в покое позволяет определить сократительную способность миокарда и провести дифференциальную диагностику болевого синдрома (пороки сердца, лёгочная гипертензия, кардиомиопатии, перикардиты, пролапс митрального клапана, гипертрофия левого желудочка при артериальной гипертензии).
Стресс — ЭхоКГ (ЭхоКГ — оценка подвижности сегментов левого желудочка при увеличении ЧСС в результате введения добутамина, чреспищеводной ЭКС или под влиянием физической нагрузки) — более точный метод выявления недостаточности венечных артерий. Изменения локальной сократимости миокарда предшествуют другим проявлениям ишемии (изменениям ЭКГ, болевому синдрому). Чувствительность метода — 65- 90%, специфичность — 90- 95%. В отличие от велоэргометрии, стресс — ЭхоКГ позволяет выявить недостаточность венечных артерий при поражении одного сосуда. Показаниями для стресс — ЭхоКГ служат: . атипичная стенокардия напряжения (наличие эквивалентов стенокардии или нечёткое описание пациентом болевого синдрома) . трудность или невозможность выполнения нагрузочных проб. неинформативность велоэргометрии при типичной клинике стенокардии. отсутствие изменений на ЭКГ при нагрузочных пробах из — за блокады ножек пучка Хиса, признаков гипертрофии левого желудочка, признаков синдрома Вольффа- Паркинсона- Уайта при типичной клинике стенокардии напряжения. положительная нагрузочная проба при велоэргометрии у молодых женщин (т. к. вероятность ИБС низка).
Коронарная ангиография — « золотой стандарт» в диагностике ИБС, поскольку позволяет выявить наличие, локализацию и степень сужения венечных артерий. Показания (рекомендации Европейского общества кардиологов; 1997): . стенокардия напряжения выше III функционального класса при отсутствии эффекта лекарственной терапии. стенокардия напряжения I- II функционального класса после ИМ. стенокардия напряжения с блокадой ножек пучка Хиса в сочетании с признаками ишемии по данным сцинтиграфии миокарда. тяжёлые желудочковые аритмии. стабильная стенокардия у больных, которым предстоит операция на сосудах (аорта, бедренные, сонные артерии) . реваскуляризация миокарда (баллонная дилатация, аортокоронарное шунтирование) . уточнение диагноза по клиническим или профессиональным (например, у лётчиков) соображениям.
Сцинтиграфия миокарда — метод визуализации миокарда, позволяющий выявить участки ишемии. Метод весьма информативен при невозможности оценки ЭКГ в связи с блокадами ножек пучка Хиса.
Диагностика
В типичных случаях стабильную стенокардию напряжения диагностируют на основании детального сбора анамнеза, подробного физикального обследования пациента, записи ЭКГ в состоянии покоя и последующего критического анализа полученных данных. Считают, что эти виды обследования (анамнез, осмотр, аускультация, ЭКГ) достаточны для диагностики стенокардии напряжения при её классическом проявлении в 75% случаев. При сомнениях в диагнозе последовательно проводят суточное мониторирование ЭКГ, нагрузочные пробы (велоэргометрия, стресс — ЭхоКГ), при наличии соответствующих условий — сцинтиграфию миокарда. На заключительном этапе диагностики необходима коронарная ангиография.
Дифференциальная диагностика
Следует иметь ввиду, что синдром боли в грудной клетке может быть проявлением ряда заболеваний. Не следует забывать, что одновременно может быть несколько причин боли в грудной клетке. Заболевания ССС. ИМ. Стенокардия . Прочие причины. возможно ишемического происхождения: стеноз устья аорты, недостаточность аортального клапана, гипертрофическая кардиомиопатия, артериальная гипертензия, лёгочная гипертензия, выраженная анемия. неишемические: расслоение аорты, перикардиты, пролапс митрального клапана. Заболевания ЖКТ. Болезни пищевода — спазм пищевода, пищеводный рефлюкс, разрыв пищевода. Болезни желудка — язвенная болезнь. Заболевания грудной стенки и позвоночника. Синдром передней грудной стенки. Синдром передней лестничной мышцы. Хондрит рёберный (синдром Титце) . Повреждения рёбер. Опоясывающий лишай. Заболевания лёгких. Пневмоторакс. Пневмония с вовлечением плевры. ТЭЛА с наличием инфаркта лёгкого или без него. Заболевания плевры.
Стенокардия напряжения стабильная: Методы лечения
Лечение
Цели — улучшение прогноза (профилактика ИМ и внезапной сердечной смерти) и уменьшение выраженности (устранение) симптомов заболевания. Применяют немедикаментозные, медикаментозные (лекарственные) и хирургические методы лечения.
Немедикаментозное лечение — воздействие на факторы риска ИБС: диетические мероприятия с целью уменьшения дислипидемии и снижения массы тела, прекращение курения, достаточная физическая активность при отсутствии противопоказаний. Также необходимы нормализация уровня АД и коррекция нарушений углеводного обмена.
Лекарственная терапия — применяют три основные группы препаратов: нитраты, b — адреноблокаторы и блокаторы медленных кальциевых каналов. Дополнительно назначают антиагреганты.
Нитраты. При введении нитратов происходит системная венодилатация, приводящая к уменьшению притока крови к сердцу (уменьшению преднагрузки), снижению давления в камерах сердца и уменьшению напряжения миокарда. Нитраты также вызывают снижение АД, уменьшают сопротивление току крови и постнагрузку. Кроме того, имеет значение расширение крупных венечных артерий и увеличение коллатерального кровотока. Эту группу препаратов подразделяют на нитраты короткого действия (нитроглицерин) и нитраты пролонгированного действия (изосорбид динитрат и изосорбид мононитрат).
Для купирования приступа стенокардии применяют нитроглицерин (таблетированные формы сублингвально в дозе 0, 3- 0, 6 мг и аэрозольные формы — спрей — применяют в дозе 0, 4 мг также сублингвально). Нитраты короткого действия купируют боли через 1- 5 мин. Повторные дозы нитроглицерина для купирования приступа стенокардии можно использовать с 5 — минутным интервалом. Нитроглицерин в таблетках для сублингвального применения теряет свою активность через 2 мес с момента открытия пробирки в связи с летучестью нитроглицерина, поэтому необходима регулярная замена препарата.
Для предупреждения приступов стенокардии, возникающих чаще 1 р/нед, используют нитраты длительного действия (изосорбид динитрат и изосорбид мононитрат) . Изосорбид динитрат в дозе 10- 20 мг 2- 4 р/сут (иногда до 6) за 30- 40 мин до предполагаемой физической нагрузки. Ретардные формы изосорбида динитрата — в дозе 40- 120 мг 1- 2 р/сут до предполагаемой физической нагрузки. Изосорбид мононитрат в дозе 10- 40 мг 2- 4 р/сут, а ретардные формы — в дозе 40- 120 мг 1- 2 р/сут также за 30- 40 мин до предполагаемой физической нагрузки.
Толерантность к нитратам (потеря чувствительности, привыкание). Регулярное ежедневное применение нитратов в течение 1- 2 нед и более может привести к уменьшению или исчезновению антиангинального эффекта. Причина — уменьшение образования оксида азота, ускорение его инактивации из — за повышения активности фосфодиэстераз и повышение образования эндотелина — 1, обладающего сосудосуживающим действием. Профилактика — асимметричное (эксцентричное) назначение нитратов (например, 8 ч утра и 15 ч дня для изосорбида динитрата либо только 8 ч утра для изосорбида мононитрата). Таким образом обеспечивают безнитратный период длительностью более 6- 8 ч для восстановления чувствительности ГМК сосудистой стенки к действию нитратов. Как правило, безнитратный период рекомендуют пациентам на время минимальной физической активности и минимального количества болевых приступов (в каждом случае индивидуально) . Из других приёмов профилактики толерантности к нитратам используется назначение донаторов сульфгидрильных групп (ацетилцистеин, метионин), ингибиторов АПФ (каптоприл и др.), блокаторов рецепторов ангиотензина II, диуретиков, гидралазина, однако частота появления толерантности к нитратам на фоне их применения уменьшается в незначительной степени.
Молсидомин — близок по действию к нитратам (нитросодержащий вазодилататор). После всасывания молсидомин превращается в активное вещество, преобразующееся в оксид азота, что в конечном итоге приводит к расслаблению гладких мышц сосудов. Молсидомин применяют в дозе 2- 4 мг 2- 3 р/сут либо 8 мг 1- 2 р/сут (пролонгированные формы).
b — Адреноблокаторы. Антиангинальный эффект обусловлен снижением потребности миокарда в кислороде вследствие урежения ЧСС и уменьшения сократимости миокарда. Для лечения стенокардии применяют:
Неселективные b — адреноблокаторы (действуют на b1 — и b2 — адренорецеторы) — для лечения стенокардии используют пропранолол в дозе 10- 40 мг 4 р/сут, надолол в дозе 20- 160 мг 1 р/сут;
Кардиоселективные b — адреноблокаторы (действуют преимущественно на b1 — адренорецепторы сердца) — атенолол в дозе 25- 200 мг/сут, метопролол 25- 200 мг/сут (в 2 приёма), бетаксолол (10- 20 мг/сут), бисопролол (5- 20 мг/сут).
В последнее время стали использовать b — адреноблокаторы, вызывающие расширение периферических сосудов, например карведилол.
Блокаторы медленных кальциевых каналов. Антиангинальный эффект заключается в умеренной вазодилатации (в т. ч. и венечных артерий), снижении потребности миокарда в кислороде (у представителей подгрупп верапамила и дилтиазема). Применяются: верапамил — 80- 120 мг 2- 3 р/сут, дилтиазем — 30- 90 мг 2- 3 р/сут.
Профилактика ИМ и внезапной сердечной смерти
Клиническими исследованиями показано, что применение ацетилсалициловой кислоты в дозе 75- 325 мг/сут значительно снижает риск развития ИМ и внезапной сердечной смерти. Больным стенокардией следует назначать ацетилсалициловую кислоту при отсутствии противопоказаний — язвенной болезни, болезней печени, повышенной кровоточивости, непереносимости препарата.
Положительно на прогноз больных стабильной стенокардией напряжения влияет также снижение концентрации общего холестерина и холестерина ЛПНП с помощью гиполипидемических средств (симвастатина, правастатина). В настоящее время оптимальными уровнями считаются для общего холестерина не более 5 ммоль/л (190 мг%), для холестерина ЛПНП не более 3 ммоль/л (115 мг%).
Хирургическое лечение
При определении тактики хирургического лечения стабильной стенокардии напряжения необходимо учитывать ряд факторов: количество поражённых венечных артерий, фракцию выброса левого желудочка, наличие сопутствующего СД. Так, при одно — двухсосудистом поражении с нормальной фракцией выброса левого желудочка обычно начинают реваскуляризацию миокарда с чрескожной транслюминальной коронарной ангиопластики и стентирования. При наличии двух- трёхсосудистого поражения и снижении фракции выброса левого желудочка менее 45% или наличии сопутствующего СД целесообразнее проводить аортокоронарное шунтирование (см. также Атеросклероз коронарных артерий).
Чрескожная ангиопластика (баллонная дилатация) — расширение суженного атеросклеротическим процессом участка венечной артерии миниатюрным баллоном под большим давлением при визуальном контроле во время ангиографии. Успех процедуры достигается в 95% случаев. При проведении ангиопластики возможны осложнения: . смертность составляет 0, 2% при однососудистом поражении и 0, 5% при многососудистом поражении, ИМ возникает в 1% случаев, необходимость в аортокоронарном шунтировании появляется в 1% случаев; . к поздним осложнениям относят рестенозы (у 35- 40% больных в течение 6 мес после дилатации), а также появление стенокардии (у 25% пациентов в течение 6- 12 мес).
Параллельно с расширением просвета венечной артерии в последнее время применяют стентирование — имплантацию в место сужения стентов (тончайших проволочных каркасов, предотвращающих рестеноз).
Коронарное шунтирование — создание анастомоза между аортой (или внутренней грудной артерией) и венечной артерией ниже (дистальнее) места сужения для восстановления эффективного кровоснабжения миокарда. В качестве трансплантата используют участок подкожной вены бедра, левую и правую внутренние грудные артерии, правую желудочно — сальниковую артерию, нижнюю надчревную артерию. Показания для коронарного шунтирования (рекомендации Европейского общества кардиологов; 1997) . Фракция выброса левого желудочка менее 30% . Поражение ствола левой венечной артерии. Единственная непоражённая венечная артерия. Дисфункция левого желудочка в сочетании с трёхсосудистым поражением, особенно при поражении передней межжелудочковой ветви левой венечной артерии в проксимальном отделе. При проведении коронарного шунтирования также возможны осложнения — ИМ в 4- 5% случаев (до 10%). Смертность составляет 1% при однососудистом поражении и 4- 5% при многососудистом поражении. К поздним осложнениям аортокоронарного шунтирования относят рестенозирование (при использовании венозных трансплантатов в 10- 20% случаев в течение первого года и по 2% каждый год в течение 5- 7 лет). При использовании артериальных трансплантатов шунты остаются открытыми у 90% пациентов в течение 10 лет. В течение 3 лет стенокардия возобновляется у 25% пациентов.
Прогноз
стабильной стенокардии напряжения при адекватной терапии и наблюдении за больными относительно благоприятный: смертность составляет 2- 3% в год, фатальный ИМ развивается у 2- 3% больных. Менее благоприятный прогноз имеют пациенты со снижением фракции выброса левого желудочка, высоким функциональным классом стабильной стенокардии напряжения, пожилые больные, пациенты с многососудистым поражением венечных артерий, стенозом основного ствола левой венечной артерии, проксимальным стенозом передней межжелудочковой ветви левой венечной артерии.
Клинический протокол диагностики и лечения заболеваний «ИБС стабильная стенокардия напряжения»
I. ВВОДНАЯ ЧАСТЬ:
1. Название: ИБС стабильная стенокардия напряжения
2. Код протокола:
3. Коды по MKБ-10:
4. Сокращения, используемые в протоколе:
АГ — артериальная гипертензия
АА — антиангинальная (терапия)
АД — артериальное давление
АКШ — аорто-коронарное шунтирование
АЛТ — аланинаминотрансфераза
АО — абдоминальное ожирение
ACT — аспартатаминотрансфераза
БКК — блокаторы кальциевых каналов
ВОП — врачи общей практики
ВПН — верхняя пограничная норма
ВПУ — синдром Вольфа-Паркинсона-Уайта
ГКМП — гипертрофическая кардиомиопатия
ГЛЖ — гипертрофия левого желудочка
ДАД — диастолическое артериальное давление
ДЛП — дислипидемия
ЖЭ — желудочковая экстрасистолия
ИБС — ишемическая болезнь сердца
ИМТ — индекс массы тела
ИКД — инсулин короткого действия
ТИМ — толщина комплекса интима-медиа
ТТГ — тест толерантности к глюкозе
У3ДГ — ультразвуковая допплерография
ФА — физическая активность
ФК — функциональный класс
ФР — факторы риска
ХОБЛ — хроническая обструктивная болезнь легких
ХСН — хроническая сердечная недостаточность
ХС ЛВП — холестерин липопротеидов высокой плотности
ХС ЛНП — холестерин липопротеидов низкой плотности
4KB — чрескожное коронарное вмешательство
ЧСС — частота сердечных сокращений
ЭКГ — электрокардиография
ЭКС — электрокардиостимулятор
ЭхоКГ — эхокардиография
VE — минутный объем дыхания
VCO2 — количество углекислого газа, выделяемого в единицу времени;
RER (дыхательный коэффициент) — отношение VCO2/VO2;
BR — дыхательный резерв.
BMS — стент без лекарственного покрытия
DES — стент с лекарственным покрытием
5. Дата разработки протокола: 2013 год.
7. Пользователи протокола: врачи терапевты, кардиологи, интервенционные кардиологи, кардиохирурги.
8. Указание на отсутствие конфликта интересов: отсутствует.
9. Определение.
ИБС — это острое или хроническое поражение сердца, вызванное уменьшением или прекращением доставки крови к миокарду в связи с болезненным процессом в коронарных сосудах (определение ВОЗ 1959 г.).
Стенокардия — это клинический синдром, проявляющийся чувством дискомфорта или болью в грудной клетке сжимающего, давящего характера, которая локализуется чаще всего за грудиной и может иррадиировать в левую руку, шею, нижнюю челюсть, эпигастральную область. Боль провоцируется физической нагрузкой, выходом на холод, обильным приемом пищи, эмоциональным стрессом; проходит в покое или устраняется приемом нитроглицерина сублингвально в течение нескольких секунд или минут.
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И
10. Клиническая классификация:
Таблица 1. — Классификация тяжести стабильной стенокардии напряжения согласно классификации Канадской ассоциации кардиологов (Campeau L, 1976 г.)
Определять ИБС код по МКБ 10 всегда представляет собой долгий и трудоемкий процесс. Заболевание располагается в классе патологий системы кровообращения. По своей сути ИБС представляет собой комплекс патологий, которые характеризуются нарушением кровоснабжения сердца или отдельных его участков.
Соответственно ишемия может быть острой или хронической. При кодировании ишемической болезни следует учитывать тот факт, что ИБС часто сочетается с артериальной гипертензией, а это требует дополнительного уточнения диагноза.
Кроме того, во время постановки того или иного заболевания в блоке ПИКС по МКБ 10 следует учитывать продолжительность ишемического приступа . При этом для ведения статистического учета заболеваемости учитывается отрезок времени от начала ишемии до поступления больного в стационар. При оценке общей смертности оценивают время от начала приступа до смерти.
Особенности кодировки
Код ишемической болезни сердца в МКБ 10 находится в диапазоне от I20 до I25. Сюда входят следующие нозологический единицы:
- I20 – представлена стенокардией, которая подразделяется на стенокардию стабильного течения и нестабильную форму (напряжения), а также неуточненные формы патологии;
- I21 – острый коронарный синдром или инфаркт миокарда, который делится на пункты в зависимости от локализации поражения и глубины некротических явлений;
- I22 – повторный инфаркт, который подразумевает появление признаков некроза миокарда в течение 28 дней с момента развития предыдущего инфаркта;
- I23 – осложнения инфарктного состояния (например, формирование пороков сердца, гемоперикард, разрыв некоторых структур);
- I24 – так В МКБ 10 ИБС блока кодируются другие формы нозологии (например, синдром Дресслера или коронарный тромбоз без признаков инфаркта);
- I25 – хроническая ишемия сердца, которая также разделяется на множество пунктов (атеросклероз, аневризма, перенесенный инфаркт и другие формы).
Ишемическая болезнь подразумевает, что по какой-либо причине сердце получает недостаточно крови для нормального функционирования.
У взрослых ИБС встречается гораздо чаще, чем у детей, что обусловлено нарушениями питания, вредными привычками, накоплением вредных веществ в организме и другими внешними факторами. При этом подобная кодировка патологии нужна для того, чтобы адекватно распределить основные принципы лечения и диагностики большого количества форм ИБС.